Radiologia Brasileira - Publicação Científica Oficial do Colégio Brasileiro de Radiologia
AMB - Associação Médica Brasileira CNA - Comissão Nacional de Acreditação
 Vol. 42 nº 3 - Maio / Jun. of 2009
Vol. 42 nº 3 - Maio / Jun. of 2009
|
ARTIGO DE REVISÃO
|
|
|
|
|
Autho(rs): Ronaldo Hueb Baroni, Maria Ines Novis, Ângela Hissae Motoyama Caiado, Luciana Mendes de Oliveira Cerri, Claudia da Costa Leite, Giovanni Guido Cerri |
|
|
Descritores: Neoplasias da próstata, Adenocarcinoma, Imagem por ressonância magnética, Estadiamento de neoplasias |
|
|
Resumo: VProfessor Titular da Disciplina de Radiologia, Chefe do Serviço de Radiologia do Instituto de Radiologia do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo (InRad/HC-FMUSP), São Paulo, SP, Brasil
INTRODUÇÃO O adenocarcinoma prostático (CaP) é o segundo tumor em incidência e mortalidade dentre as neoplasias malignas masculinas, superado apenas pelo câncer de pele não melanoma em incidência, e pelo câncer de pulmão em número de óbitos(1,2). Os métodos empregados no rastreamento populacional do CaP são a dosagem sérica do antígeno prostático específico (PSA) e o toque retal. A biópsia prostática guiada por ultrassonografia transretal, por sua vez, é o método de escolha para o diagnóstico histológico da doença. Para o adequado planejamento terapêutico do câncer de próstata é de fundamental importância o acurado estadiamento da doença. Os nomogramas introduzidos por Partin combinam o estágio clínico baseado no toque retal, o PSA sérico e o escore de Gleason determinado pela biópsia (quanto mais alto o escore de Gleason, maior a agressividade tumoral), com acurácia relativamente alta no estadiamento local do CaP(3). Diversos estudos têm demonstrado que a ressonância magnética (RM), com sua elevada resolução anatômica, acrescenta relevantes informações aos nomogramas clínicos no estadiamento local do CaP. A RM com bobina endorretal apresenta acurácias da ordem de 85% para predição de extensão extracapsular e de até 97% para invasão de vesículas seminais(4,5). Perspectivas futuras incluem a RM de 3 T, que pode ser usada com bobina endorretal, possivelmente aumentando mais a sensibilidade e especificidade no estadiamento local do CaP, ou sem bobina endorretal, com consequente redução do desconforto para o paciente(6,7). O objetivo deste trabalho é apresentar os aspectos mais importantes da avaliação da próstata por meio da RM, principalmente os relacionados à detecção e estadiamento do CaP.
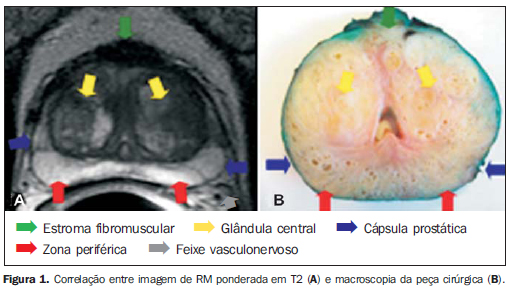
ANATOMIA Anatomia zonal da próstata A próstata tem a forma de um cone invertido, com base superior, adjacente ao assoalho vesical, e ápice póstero-inferior à sínfise púbica. É dividida em quatro zonas glandulares: periférica, transicional, central e periuretral(8). As zonas transicional, central e periuretral, dificilmente diferenciadas por métodos de imagem, são, em conjunto, denominadas glândula central. O limite entre a zona periférica e a glândula central é denominado "cápsula cirúrgica", e a camada fibromuscular descontínua que recobre a glândula, "cápsula prostática" (Figura 1). Para melhor localização de lesões e orientação de biópsias, convencionou-se dividir a glândula em três regiões por linhas imaginárias transversais (base, médio e ápice), e em dois lados por uma linha longitudinal mediana (direito e esquerdo), configurando os sextantes prostáticos.
Vesículas seminais normais As vesículas seminais normais apresentam padrão ductal típico e hipersinal nas sequências ponderadas em T2.
DESENHO E OTIMIZAÇÃO DO PROTOCOLO Recomendações gerais Preconiza-se jejum de quatro horas e preparo retal, para maior conforto do paciente. Pouco antes de se realizar o exame, administra-se brometo de N-butilescopolamina, 20 mg/ml, uma ampola de 1 ml, por via intravenosa, para diminuir o peristaltismo intestinal. Estudo da pelve As imagens devem ser obtidas da bifurcação aórtica até o limite inferior da sínfise púbica, utilizando bobina torso ou pélvica phased-array. Protocolo sugerido - T2 fast spin-echo (FSE) axial fat/sat e T1 gradient-echo (GRE), com espessura de 7 mm, espaçamento de 1-2 mm, matriz de 256 × 192, número de excitações (NEX) de 3 para sequências ponderadas em T2 e NEX de 1 para sequências ponderadas em T1, field of view (FOV) de aproximadamente 30 cm. Estudo da próstata Inicialmente o procedimento deve ser explicado ao paciente, então se realiza o toque retal, para avaliar o tamanho da próstata e, desta forma, colaborar no adequado posicionamento da bobina. A bobina, que é descartável, é revestida por preservativo e lubrificada com anestésico tópico (xilocaína). Após a introdução da bobina, ela é insuflada com 40 a 80 ml de ar ou perfluorcarbono, com o objetivo de melhor fixá-la e reduzir artefatos de contração esfincteriana. O perfluorcarbono é preferido nos exames com espectroscopia, sendo suas vantagens detalhadas posteriormente. O protocolo para estudo específico da próstata e vesículas seminais, após a introdução da bobina endorretal, deve incluir sequências de alta resolução FSE ponderadas em T2 nos planos axial, coronal e sagital, abrangendo desde o fundo das vesículas seminais até o ápice prostático (Figura 2). Protocolo sugerido - As sequências podem ser realizadas com 3-4 mm de espessura, 0-1 mm de espaçamento, FOV de 12 a 16, matriz de 256 × 256, NEX de 3 ou 4 e TE de 120-160.
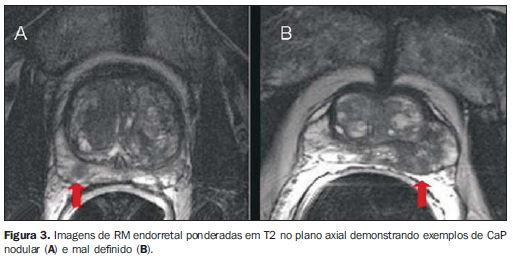
ESTADIAMENTO TUMORAL Estadiamento patológico Os sistemas aceitos para o estadiamento do CaP são TNM e Jewett-Whitmore, sendo o primeiro mais difundido. A classificação TNM descreve a extensão do tumor primário (T), a presença ou ausência de acometimento linfonodal locorregional (N) e a presença ou ausência de metástases (M)(9). O adequado estadiamento pré-operatório do CaP tem implicações terapêuticas e prognósticas. Especificamente, a detecção de extensão extracapsular e de invasão de vesículas seminais tem grande importância, pois permite a diferenciação entre os estádios T2 e T3(10). Estadiamento local - RM Identificação tumoral - O CaP é mais frequentemente localizado na zona periférica (65% a 74%). Geralmente apresenta-se como nódulo ou lesão mal definida com hipossinal em T2, em contraste com a hiperintensidade de sinal da zona periférica normal (Figura 3).
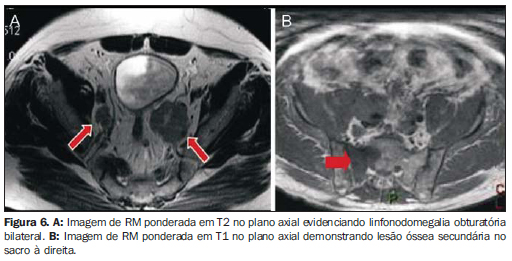
Detecção de extensão extracapsular - A detecção de extensão extracapsular pode ser inferida pela RM por meio de diversos sinais, sendo alguns específicos e outros inespecíficos(11). Sinais específicos de extensão extra-capsular (Figura 4): tecido sólido na gordura periprostática; abaulamento irregular da cápsula prostática; obliteração do ângulo retoprostático. Sinais inespecíficos de extensão extra-capsular: espessamento capsular regular; retração capsular; descontinuidade capsular; abaulamento regular da cápsula. Invasão de vesículas seminais - Pode ocorrer por extensão direta de tumor localizado na base prostática, através do ducto ejaculatório, ou ainda por disseminação hematogênica (Figura 5). Os achados diagnósticos de invasão das vesículas seminais são: hipointensidade de sinal em T2 e perda do padrão ductal característico(12). Estadiamento regional É também importante avaliar as sequências da pelve e da próstata à procura de linfonodomegalias regionais (> 1 cm no menor diâmetro), invasão de estruturas periprostáticas e lesões ósseas (Figura 6).
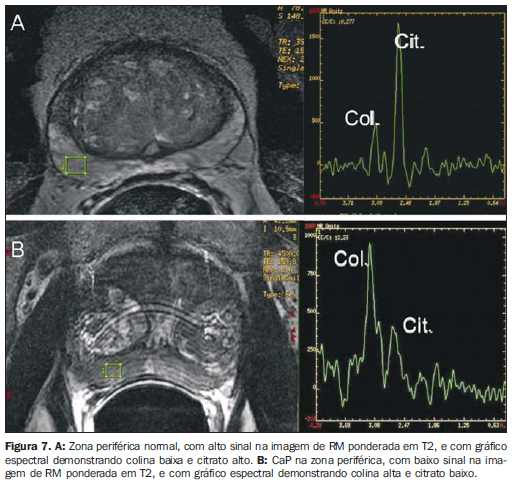
ESPECTROSCOPIA Princípios gerais A espectroscopia de prótons possibilita uma avaliação não invasiva de características anatômicas e biológicas do tumor, com importância na detecção, localização e estadiamento do CaP. A espectroscopia utiliza um potente campo magnético e ondas de radiofrequência para obter informações metabólicas, baseadas na concentração relativa dos metabólitos prostáticos endógenos. É sempre realizada em combinação com a RM endorretal, aumentando o tempo de exame em 10 a 17 minutos. Programam-se voxels de 0,3 cm3 em toda a extensão da próstata, utilizando como referência imagens ponderadas em T2, o que permite a análise conjunta de alterações anatômicas e metabólicas. Os metabólitos analisados são: colina, creatina, citrato e, mais recentemente, poliamina. A análise é realizada por meio de gráficos de amplitude × frequência, sendo as frequências específicas para cada metabólito. As áreas sob os picos correlacionam-se com a concentração de cada metabólito no tecido prostático(13,14) (Figura 7).
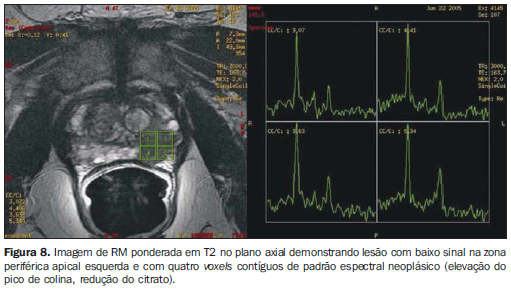
Citrato - pico: 2,6 ppm. Metabólito sintetizado pela próstata normal, notadamente na zona periférica. Nódulos de hiperplasia podem apresentar níveis de citrato tão altos quanto os da zona periférica. Na presença de câncer, os níveis de citrato apresentam-se reduzidos ou não detectáveis. Colina - pico: 3,22 ppm. Marcador de metabolismo celular. Níveis de colina elevados são observados em tecidos malignos, devido ao alto metabolismo fosfolipídico da membrana celular. Creatina - pico: 3,03 ppm. Reservatório energético com concentração constante. Em razão da proximidade entre os picos de creatina e colina, eles podem ser inseparáveis na linha espectral; portanto, para a análise espectral é utilizada a razão (colina + creatina)/citrato. Relações (colina + creatina)/citrato > 0,5 são suspeitas para malignidade (quanto maior a relação, maior a possibilidade de câncer). Poliamina - pico: 3,1 ppm. A resolução deste pico é melhor observada quando se insufla a bobina endorretal com perfluorcarbono. Apresenta-se reduzido nas áreas suspeitas, sendo identificado como uma curva decrescente aguda entre os picos de colina e creatina. O perfluorcarbono, um composto de carbono e flúor sem átomos de hidrogênio, pode ser utilizado para insuflar a bobina endorretal, reduzindo a diferença de suscetibilidade magnética entre o ar e o tecido prostático. Melhora a caracterização de picos de baixo sinal espectral na zona periférica, bem como a resolução do pico de cada metabólito(15). Jung et al.(16) descreveram um sistema de escores na tentativa de padronizar e sistematizar a avaliação metabólica prostática. Este sistema de cinco escores utiliza padrões espectrais progressivamente mais suspeitos, com boa acurácia (74,2% a 85,0%) e excelente concordância interobservadores, utilizando-se um escore > 4 para detecção tumoral. Critérios adicionais, como a inversão do pico de poliamina, devem ser considerados. Importância da espectroscopia de prótons Aumentar a especificidade da RM - Lesões com hipossinal em T2 podem ser vistas em outras condições não tumorais, como hemorragia e prostatite crônica, entre outras. O acréscimo da espectroscopia à imagem de RM com bobina endorretal proporciona aumento da especificidade e reduz a variabilidade interobservadores(17). Melhorar o estadiamento local (número de voxels tumorais × risco de extensão extracapsular) - Estudos demonstram que quanto maior o número de voxels tumorais à espectroscopia, maior é o risco de extensão extracapsular. Pacientes com pequenos tumores nas imagens de espectroscopia por RM (0-1 voxel tumoral por corte) apresentaram risco de 6% para extensão extracapsular, enquanto aqueles com tumores muito extensos (> 4 voxels tumorais por corte) apresentaram risco de 80%(18) (Figura 8).
Predizer a agressividade tumoral - A espectroscopia por RM tem potencial para inferir a agressividade tumoral, de forma não invasiva. As alterações tumorais variam desde discreta elevação da colina e níveis moderados de citrato em tumores de baixo grau, a acentuada elevação da colina e redução/ausência de citrato nos tumores de alto grau(19). Predizer o volume tumoral - A espectroscopia tridimensional (3D) associada à imagem de RM aumenta a acurácia global da estimativa do volume tumoral. A predição do volume tumoral pela RM com espectroscopia, em lesões > 0,5 cm3, obteve significativa correlação com os volumes histopatológicos do tumor(20).
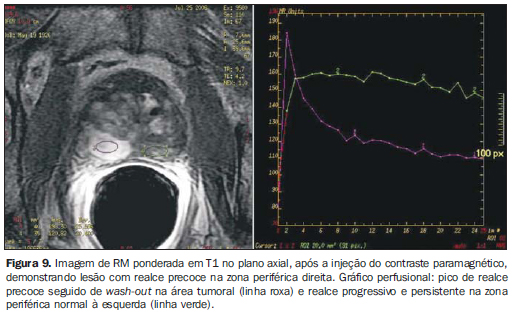
ESTUDO PERFUSIONAL (RM DINÂMICA PÓS-CONTRASTE) A RM dinâmica com contraste auxilia na detecção de áreas suspeitas para comprometimento neoplásico. É realizada utilizando-se sequências 3D ponderadas em T1, antes e após a injeção intravenosa de gadolínio (0,1 mmol de gadopentetato dimeglumina/kg de peso), administrado via bomba de injeção a pelo menos 2,5 ml/s, seguida de 15 ml de solução salina. Inicialmente obtém-se uma série sem contraste ("máscara"), seguida de repetidas séries pós-contraste de alta resolução temporal (< 20 segundos por série) durante cerca de 5 a 10 minutos, buscando avaliar o comportamento hemodinâmico de todo o tecido prostático. O pico de realce é a concentração na qual a curva exponencial está mais alta. O clareamento é definido como a curva exponencial tardia decrescente. Tumores, notadamente na zona periférica, demonstram realce mais rápido, intenso e fugaz que os tecidos normais, principalmente por apresentarem vasos neoformados com maior permeabilidade. A combinação de pico de realce precoce (wash-in) e a presença de clareamento (wash-out) são fortemente sugestivas de CaP(21-25) (Figura 9).
DIFUSÃO Sequências de RM ponderadas em difusão podem ser utilizadas para aumentar a sensibilidade e a especificidade da RM na avaliação de tumores prostáticos, visto que as neoplasias costumam apresentar-se com restrição à difusão das moléculas de água. As sequências devem ser realizadas com altos b values (500 a 1.000) e sempre com análise das imagens do mapa de coeficiente de difusão aparente para detecção tumoral. Trabalhos recentes têm demonstrado que a difusão acrescenta acurácia à RM na detecção tumoral, especialmente quando combinada à espectroscopia(26,27).
GLÂNDULA CENTRAL Aproximadamente 65% a 74% dos nódulos tumorais originam-se na zona periférica prostática. Embora os tumores originados na glândula central muitas vezes já apresentem extensão para a zona periférica à época do diagnóstico, esta região pode ocultar o CaP em mais de 25% dos casos, como demonstrado em espécimes de prostatectomia radical(27). Portanto, uma porcentagem significativa do CaP pode não ser diagnosticada caso o radiologista se concentre apenas na zona periférica. A detecção do CaP na glândula central é difícil, por se tratar de região com elevada incidência de nódulos de hiperplasia prostática benigna, cuja intensidade de sinal é heterogênea e às vezes similar à do câncer. Pode-se suspeitar de tumores de glândula central pela presença de área homogeneamente hipointensa em T2, com margens mal definidas ou espiculadas, forma lenticular, que condicione indefinição da cápsula cirúrgica, invasão uretral ou do estroma fibromuscular anterior, relação (colina + creatina)/citrato > 0,7 na espectroscopia, e/ou pico de realce precoce e clareamento proeminente no estudo perfusional (Figura 10). Em contraste, os nódulos de hiperplasia prostática benigna geralmente exibem contornos bem definidos, halo hipointenso e heterogeneidade de sinal em T2(28,29).
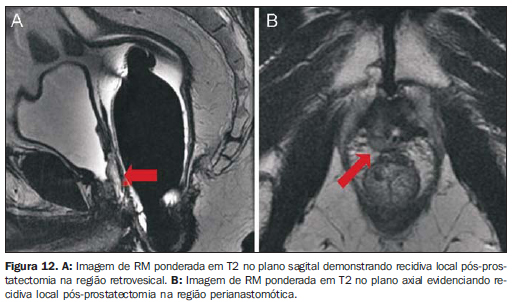
DETECÇÃO TUMORAL Pacientes com PSA elevado e biópsia negativa Aproximadamente 66% dos pacientes com níveis de PSA > 4 ng/ml apresentam biópsia de próstata negativa, muitos deles sendo encaminhados para rebiópsia com maior número de fragmentos. A RM com espectroscopia e/ou estudo perfusional tem demonstrado bons resultados ao identificar focos suspeitos e direcionar a rebiópsia guiada por ultrassonografia naqueles pacientes com suspeita clínico-laboratorial de CaP e pelo menos uma biópsia prévia negativa (Figura 11). A acurácia da espectroscopia e da perfusão na detecção de tumores > 0,5 cm3 tem sido demonstrada ao redor de 80% a 90%(30,31). Recidiva tumoral pós-operatória A RM pode demonstrar recidiva local e/ou tumor residual pós-prostatectomia, que se apresenta como uma massa de tecidos moles com discreto hipersinal em T2 em relação à musculatura adjacente (Figura 12). A diferenciação principal a ser feita é com fibrose pós-operatória, que se apresenta com marcado hipossinal em T2.
Os principais sítios de recidiva tumoral são: retrovesical (40%), perianastomótico (29%) e em vesículas seminais retidas (22%)(32). Recidiva tumoral pós-radioterapia Aproximadamente 25% dos pacientes com câncer de próstata são tratados por radioterapia, com recidiva do PSA após cinco anos variando entre 15% e 67%, na dependência do risco de cada paciente. Após a radioterapia, observa-se redução difusa da intensidade de sinal nas sequências ponderadas em T2, em virtude de fibrose e atrofia glandular. Os seguintes critérios de imagem são utilizados para suspeitar de recidiva tumoral(33): - Critério de RM: área nodular de acentuado hipossinal em T2. - Critério espectroscópico: voxels com relação (colina + creatina)/citrato > 0,5; ou qualquer voxel com colina aumentada quando houver demasiado ruído limitando a adequada individualização dos demais metabólitos.
DIAGNÓSTICO DIFERENCIAL Outras condições com hipointensidade de sinal em T2 na zona periférica podem simular câncer de próstata, como hemorragia, prostatite, hiperplasia prostática benigna, trauma, outros tumores como linfoma e sarcoma, dentre outras causas. A hemorragia pós-biópsia caracteriza-se por hipersinal em T1 e intensidade de sinal variável em T2. Os focos hemorrágicos diminuem significativamente 21 dias após o procedimento, devendo-se utilizar este intervalo mínimo entre a biópsia e a RM.
LIMITAÇÕES A RM tem limitações em tumores pequenos (< 0,5 cm3) e em tumores de baixo grau (somatório de Gleason < 6), sendo nestes casos a detecção tumoral dificultada no estudo de RM, mesmo com a utilização da espectroscopia e da perfusão. O estudo de RM também fica prejudicado em próstatas com hemorragia extensa, portanto, a recomendação já mencionada de se aguardar no mínimo 21 dias entre a biópsia e o exame de RM. Artefatos de contratilidade esfincteriana ou movimentação corporal também podem prejudicar a qualidade do exame, razão pela qual o paciente deve ser cuidadosamente instruído sobre como evitar estes fatores antes do início do estudo. Artefatos de peristalse intestinal podem ser minimizados com a utilização de medicação antiperistáltica (brometo de N-butilescopolamina). Também podem existir artefatos no exame de espectroscopia (por exemplo: contaminação lipídica, supressão parcial do pico da água, baixa relação sinal-ruído, artefatos de suscetibilidade afetando o sinal dos metabólitos), especialmente em pacientes com próteses ou outros artefatos metálicos. Um correto planejamento da sequência de espectroscopia, eventualmente complementado com calibração manual da sequência, podem minimizar tais artefatos.
CONCLUSÃO A RM tem importante papel no estudo da próstata, principalmente na detecção e estadiamento tumorais, podendo acrescentar informações de grande valia no planejamento terapêutico do câncer da próstata. Portanto, os radiologistas devem ter conhecimento das indicações, potencial e limitações deste método.
REFERÊNCIAS 1. Instituto Nacional de Câncer. Estimativas da incidência e mortalidade por câncer no Brasil, 1996-2002. Rio de Janeiro: INCA; 2002. [ ] 2. American Cancer Society. Cancer facts and figures. Atlanta: ACS; 2004. [ ] 3. Partin AW, Kattan MW, Subong EN, et al. Combination of prostate-specific antigen, clinical stage, and Gleason score to predict pathological stage of localized prostate cancer. A multi-institutional update. JAMA. 1997;277:1445-51. [ ] 4. Ogura K, Maekawa S, Okubo K, et al. Dynamic endorectal magnetic resonance imaging for local staging and detection of neurovascular bundle involvement of prostate cancer: correlation with histopathologic results. Urology. 2001;57:721-6. [ ] 5. Wang L, Hricak H, Kattan MW, et al. Prediction of organ-confined prostate cancer: incremental value of MR imaging and MR spectroscopic imaging to staging nomograms. Radiology. 2006; 238:597-603. [ ] 6. Fütterer JJ, Heijmink SW, Scheenen TW, et al. Prostate cancer: local staging at 3-T endorectal MR imaging - early experience. Radiology. 2006; 238:184-91. [ ] 7. Heijmink SW, Fütterer JJ, Hambrock T, et al. Prostate cancer: body-array versus endorectal coil MR imaging at 3T - comparison of image quality, localization, and staging performance. Radiology. 2007;244:184-95. [ ] 8. McNeal JE. The zonal anatomy of the prostate. Prostate. 1981;2:35-49. [ ] 9. Sobin L. TNM classification of malignant tumors. New York: Willey-Liss; 2002. [ ] 10. Carroll PR, Benaron DA, Blackledge G, et al. Third international conference on innovations and challenges in prostate cancer: prevention, detection and treatment. J Urol. 2003;170(6 Pt 2):S3-5. [ ] 11. Yu KK, Hricak H, Alagappan R, et al. Detection of extracapsular extension of prostate carcinoma with endorectal and phased-array coil MR imaging: multivariate feature analysis. Radiology. 1997;202:697-702. [ ] 12. Sala E, Akin O, Moskowitz CS, et al. Endorectal MR imaging in the evaluation of seminal vesicle invasion: diagnostic accuracy and multivariate feature analysis. Radiology. 2006;238:929-37. [ ] 13. Claus FG, Hricak H, Hattery RR. Pretreatment evaluation of prostate cancer: role of MR imaging and 1H MR spectroscopy. Radiographics. 2004;24 Suppl 1:S167-80. [ ] 14. Kurhanewicz J, Vigneron DB, Hricak H, et al. Three-dimensional H-1 MR spectroscopic imaging of the in situ human prostate with high (0.24-0.7-cm3) spatial resolution. Radiology. 1996;198: 795-805. [ ] 15. Choi H, Ma J. Use of perfluorocarbon compound in the endorectal coil to improve MR spectroscopy of the prostate. AJR Am J Roentgenol. 2008; 190:1055-9. [ ] 16. Jung JA, Coakley FV, Vigneron DB, et al. Prostate depiction at endorectal MR spectroscopic imaging: investigation of a standardized evaluation system. Radiology. 2004;233:701-8. [ ] 17. Scheidler J, Hricak H, Vigneron DB, et al. Prostate cancer: localization with three-dimensional proton MR spectroscopic imaging - clinicopathologic study. Radiology. 1999;213:473-80. [ ] 18. Yu KK, Scheidler J, Hricak H, et al. Prostate cancer: prediction of extracapsular extension with endorectal MR imaging and three-dimensional proton MR spectroscopic imaging. Radiology. 1999;213:481-8. [ ] 19. Zakian KL, Sircar K, Hricak H, et al. Correlation of proton MR spectroscopic imaging with Gleason score on step-section pathologic analysis after radical prostatectomy. Radiology. 2005; 234:804-14. [ ] 20. Coakley FV, Kurhanewicz J, Lu Y, et al. Prostate cancer tumor volume: measurement with endorectal MR and MR spectroscopic imaging. Radiology. 2002;223:91-7. [ ] 21. Fütterer JJ, Engelbrecht MR, Huisman HJ, et al. Staging prostate cancer with dynamic contrast-enhanced endorectal MR imaging prior to radical prostatectomy: experienced versus less experienced readers. Radiology. 2005;237:541-9. [ ] 22. d'Arcy JA, Collins DJ, Padhani AR, et al. Informatics in Radiology (infoRAD). Magnetic Resonance Imaging Workbench: analysis and visualization of dynamic contrast-enhanced MR imaging data. Radiographics. 2006;26:621-32. [ ] 23. Buckley DL, Roberts C, Parker GJ, et al. Prostate cancer: evaluation of vascular characteristics with dynamic contrast-enhanced T1-weighted MR imaging - initial experience. Radiology. 2004;233:709-15. [ ] 24. Engelbrecht MR, Huisman HJ, Laheij RJF, et al. Discrimination of prostate cancer from normal peripheral zone and central gland tissue by using dynamic contrast-enhanced MR imaging. Radiology. 2003;229:248-54. [ ] 25. Bloch BN, Furman-Haran E, Helbich TH, et al. Prostate cancer: accurate determination of extra-capsular extension with high-spatial-resolution dynamic contrast-enhanced and T2-weighted MR imaging - initial results. Radiology. 2007;245: 176-85. [ ] 26. Reinsberg SA, Payne GS, Riches SF, et al. Combined use of diffusion-weighted MRI and 1H MR spectroscopy to increase accuracy in prostate cancer detection. AJR Am J Roentgenol. 2007;188: 91-8. [ ] 27. Haider MA, van der Kwast TH, Tanguay J, et al. Combined T2-weighted and diffusion-weighted MRI for localization of prostate cancer. AJR Am J Roentgenol. 2007;189:323-8. [ ] 28. Fütterer JJ, Heijmink SW, Scheenen TW, et al. Prostate cancer localization with dynamic contrast-enhanced MR imaging and proton MR spectroscopic imaging. Radiology. 2006;241:449-58. [ ] 29. Akin O, Sala E, Moskowitz CS, et al. Transition zone prostate cancers: features, detection, localization, and staging at endorectal MR imaging. Radiology. 2006;239:784-92. [ ] 30. Prando A, Kurhanewicz J, Borges AP, et al. Prostatic biopsy directed with endorectal MR spectroscopic imaging findings in patients with elevated prostate specific antigen levels and prior negative biopsy findings: early experience. Radiology. 2005;236:903-10. [ ] 31. Beyersdorff D, Winkel A, Hamm B, et al. MR imaging-guided prostate biopsy with a closed MR unit at 1.5 T: initial results. Radiology. 2005;234: 576-81. [ ] 32. Sella T, Schwartz LH, Swindle PW, et al. Suspected local recurrence after radical prostatectomy: endorectal coil MR imaging. Radiology. 2004;231:379-85. [ ] 33. Pucar D, Shukla-Dave A, Hricak H, et al. Prostate cancer: correlation of MR imaging and MR spectroscopy with pathologic findings after radiation therapy - initial experience. Radiology. 2005; 236:545-53. [ ]
Recebido para publicação em 7/5/2008.
* Trabalho realizado no Instituto de Radiologia do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo (InRad/HC-FMUSP), São Paulo, SP, Brasil. |
|
Av. Paulista, 37 - 7° andar - Conj. 71 - CEP 01311-902 - São Paulo - SP - Brazil - Phone: (11) 3372-4544 - Fax: (11) 3372-4554