Radiologia Brasileira - Publicação Científica Oficial do Colégio Brasileiro de Radiologia
AMB - Associação Médica Brasileira CNA - Comissão Nacional de Acreditação
 Vol. 53 nº 5 - Set. / Out. of 2020
Vol. 53 nº 5 - Set. / Out. of 2020
|
ENSAIO ICONOGRÁFICO
|
|
Soft tissue calcifications: a pictorial essay |
|
|
Autho(rs): Luisa Leitão de Fariaa; Fernanda Bablerb; Lorena Carneiro Ferreirac; Ozeas Alves de Noronha Juniord; Felipe Lorenzo Marsollae; Dalton Libânio Ferreiraf |
|
|
Descritores: Calcinose/diagnóstico por imagem; Radiografia; Diagnóstico diferencial. |
|
|
Resumo: INTRODUÇÃO
Calcificações de partes moles são achados tão frequentes quanto inespecíficos nos exames de imagem, representando desde uma resposta local inespecífica a um insulto traumático até uma manifestação de doença sistêmica(1,2). Além da falta de especificidade e da extensa lista de diagnósticos diferenciais, a nomenclatura é confusa e pouco intuitiva(3,4). Classicamente, dividem-se em calcificações distróficas, metastáticas, idiopáticas e iatrogênicas, dependendo do mecanismo de formação e correlação clinicolaboratorial(5), mas também é possível uma classificação compartimental (subcutânea, neurovascular, fascial, muscular e periarticular), muito útil na propedêutica radiológica(1,2). Neste trabalho buscamos ilustrar de maneira prática as principais causas de calcificações de partes moles, organizando-as de forma didática e estreitando os diagnósticos diferenciais. CALCIFICAÇÕES DISTRÓFICAS E IATROGÊNICAS São resultado da calcificação de tecidos danificados ou degenerados, representando a maior causa de calcificação de partes moles (95–98%)(1,2). A correlação com manipulação cirúrgica ou injeção de medicamentos caracteriza as calcificações distróficas iatrogênicas(6). Tipicamente, apresentam tamanhos e formas variadas e não possuem relação com qualquer alteração metabólica sistêmica(2,6). Eventualmente, esses tecidos danificados evoluem com ossificação, caracterizada pela formação de cortical e medular óssea(4). O primeiro passo na avaliação das calcificações distróficas é determinar sua localização(2). Vasculares São calcificações das paredes dos vasos, portanto, distribuídas em compartimentos neurovasculares. Podem ocorrer na doença aterosclerótica, aneurismas, insuficiência venosa crônica, diabetes mellitus (arteriosclerose de Mönckeberg) e nas malformações venosas (flebólitos)(1,6) (Figuras 1 e 2).Seu formato é característico, de aspecto tubuliforme ou de linhas paralelas(1,2,6). 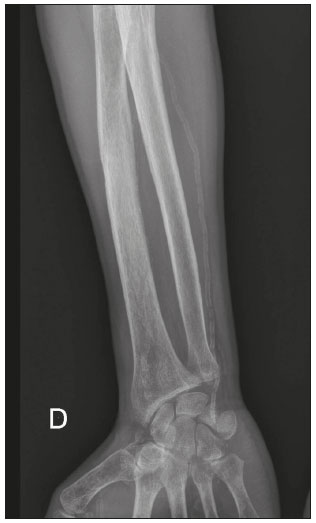 Figura 1. Calcificações vasculares – esclerose calcificante da média de Mönckeberg. Radiografia do antebraço em incidência frontal demonstrando calcificações tênues, difusas e circunferenciais na parede da artéria ulnar, sem determinar estreitamentos luminais, o que é característico da esclerose calcificante da média de Mönckeberg por deposição de cálcio na camada média de vasos de pequeno e médio calibre. 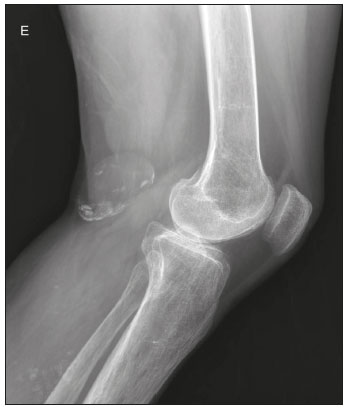 Figura 2. Aneurisma da artéria poplítea. Radiografia em incidência lateral do joelho mostrando calcificações periféricas de formato oval ao longo do trajeto da artéria poplítea, que apresenta dilatação compatível com aneurisma. Subcutâneas Incluem afecções de diversas origens, destacando-se as de causa inflamatória e traumática, como doenças do tecido conjuntivo, granulomas de injeção e paniculite ossificante (uma forma de ossificação heterotópica envolvendo o subcutâneo, geralmente decorrente de trauma local)(1). Fasciais Calcificações do compartimento fascial são associadas a dermatomiosite/polimiosite, doenças caracterizadas por inflamação muscular, com ou sem acometimento cutâneo/subcutâneo, o que as diferencia clinicamente. Na fase crônica dessas doenças, após episódios de miosite, as calcificações se desenvolvem em áreas de necrose nos planos fasciais. São tipicamente longas e lineares (como folhas), acompanhando os contornos dos compartimentos fasciais(1) (Figura 3). 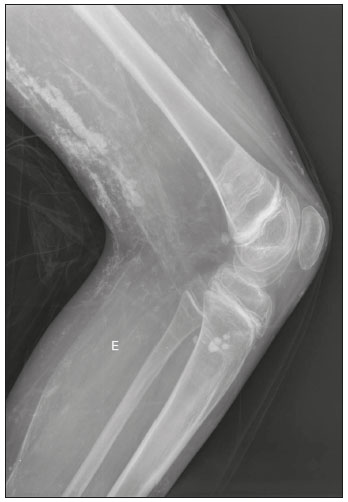 Figura 3. Calcificações fasciais – dermatomiosite. Radiografia em incidência lateral do joelho de um paciente com dermatomiosite mostrando calcificações tipo folha ao longo de planos fasciais e tecido subcutâneo, delineando os grupamentos musculares. Musculares São decorrentes de insulto infeccioso, traumático ou doenças congênitas(1). Entre as causas infecciosas, destacam-se as infecções granulomatosas e parasitárias (principalmente a cisticercose) (Figura 4). Entre as causas traumáticas, destaca-se a miosite ossificante (Figura 5), um tipo de ossificação heterotópica que ocorre após trauma (queimaduras são uma causa clássica) e aparece na radiografia após cerca de duas a seis semanas, inicialmente como tênues calcificações(6). Apesar do termo miosite, não se observa processo inflamatório(1,6). Outras causas traumáticas incluem os hematomas musculares calcificados (Figura 6) e a mionecrose calcificada(4). Dentre as causas congênitas, está a fibrodisplasia ossificante progressiva, uma doença genética rara, autossômica dominante e extremamente incapacitante, caracterizada por ossificação heterotópica progressiva e difusa, culminando em limitação crescente de mobilidade(7) (Figura 7). 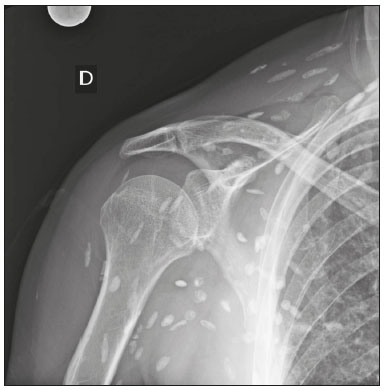 Figura 4. Calcificações musculares – cisticercose. Radiografia em incidência frontal do ombro mostrando calcificações distróficas múltiplas, difusamente distribuídas nos ventres musculares e com morfologia típica em forma de grão de arroz. 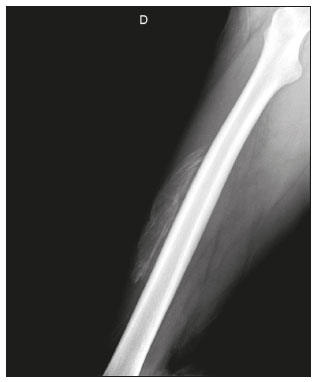 Figura 5. Calcificações musculares – miosite ossificante. Radiografia em incidência lateral da coxa demonstrando calcificações com organização de cortical e medular delineando as fibras do ventre muscular. 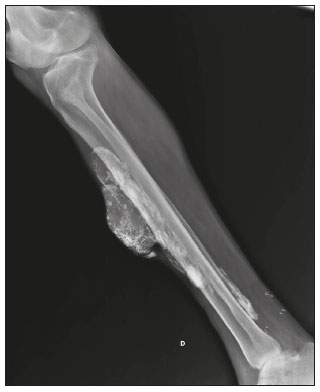 Figura 6. Calcificações musculares – hematoma muscular calcificado. Radiografia em incidência lateral da perna demonstrando massa com calcificações predominantemente periféricas nas partes moles, correspondendo a evolução de um hematoma muscular com desenvolvimento de calcificações distróficas. 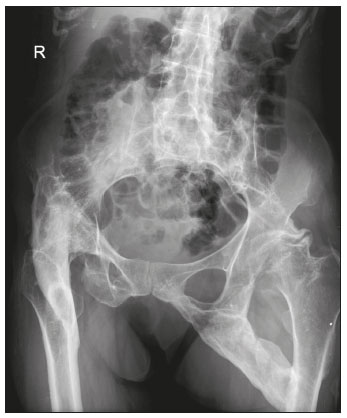 Figura 7. Calcificações musculares – fibrodisplasia ossificante progressiva. Radiografia em incidência frontal da pelve identificando pontes de ossificação heterotópica entre a bacia e o fêmur em paciente com fibrodisplasia ossificante progressiva evoluindo com restrição de mobilidade dos membros inferiores. Periarticulares São calcificações em componentes intra-articulares ou extra-articulares previamente acometidos por processos inflamatórios/degenerativos. As calcificações extra-articulares representam acometimento de tendões, bursas e ligamentos mais comumente por depósito de cristais de hidroxiapatita ou pós-cirurgia ou trauma (Figura 8). 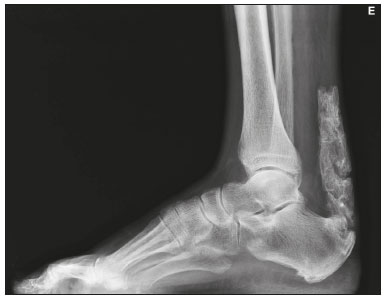 Figura 8. Ossificação do tendão do calcâneo. Radiografia em incidência lateral do tornozelo com ossificação do tendão do calcâneo, após cirurgia de correção de rotura, mostrando uma organização típica de padrão ósseo maduro (cortical e medular). As tendinopatias e bursites calcárias (depósito de hidroxiapatita em tendões e bursas degenerados) são bastante comuns na população, têm pico de acometimento na quinta década de vida e mais comumente ocorrem no ombro (tendão do músculo supraespinhal)(2,8) (Figura 9). Além do depósito tendíneo de hidroxiapatita, pode haver o desenvolvimento de artropatia por cristais, com sinovite e destruição articular, o que ocorre mais comumente no ombro e é chamado de “ombro de Milwaukee”(1) (Figura 10). 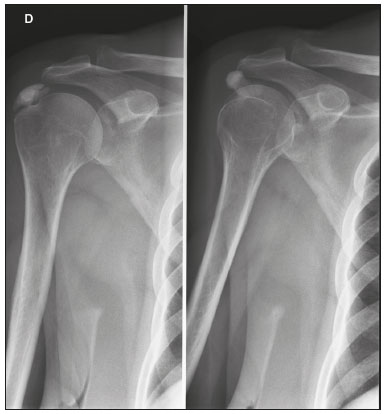 Figura 9. Tendinopatia calcária (depósito de hidroxiapatita). Radiografia em incidência frontal do ombro mostrando calcificações nodulares depositadas na região do tendão do supraespinhal. 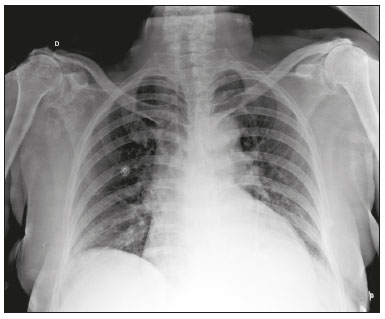 Figura 10. Artropatia por depósito de hidroxiapatita – ombro de Milwaukee. Radiografia em incidência frontal do tórax mostrando o ombro direito com deformidade das superfícies articulares, redução do espaço articular e deslocamento superior da cabeça do úmero com perda do espaço subacromial (provável rotura associada dos tendões do manguito rotador). Associam-se calcificações periarticulares e corpos livres intra-articulares. As calcificações intra-articulares referem-se principalmente às calcificações das cartilagens articulares (condrocalcinose), cuja principal causa é a artropatia por depósito de pirofosfato de cálcio di-hidratado (calcium pyrophosphate dihydrate – CPPD), acometendo cartilagem hialina e fibrocartilagens, como meniscos, labrum acetabular e discos intervertebrais(3,6) (Figura 11). O termo condrocalcinose refere-se à presença radiológica ou histológica de calcificações nas cartilagens e pode ocorrer em calcificações metastáticas, não devendo ser usado como sinônimo da doença por depósito de CPPD. Outro termo erroneamente empregado é pseudogota, que se refere à síndrome clínica gota-like e não ao aspecto radiológico(3). A origem da artropatia por depósito de CPPD é provavelmente degenerativa, decorrente de uma anormalidade no metabolismo local do líquido sinovial e da cartilagem articular(2), sendo muito comum em idosos e geralmente assintomática(3). 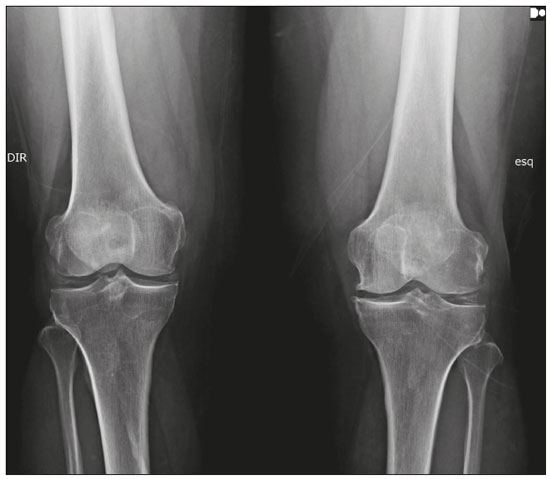 Figura 11. Calcificações na cartilagem articular – depósito de CPPD. Radiografia em incidência frontal dos joelhos com calcificações tênues nas cartilagens hialinas articulares e nos meniscos. Notar o aspecto linear e estratificado das calcificações. A forma e distribuição das calcificações auxiliam no diagnóstico diferencial. As calcificações decorrentes de depósito de hidroxiapatita (tendinopatias e bursites calcárias) são classicamente nodulares ou algodonosas e acometem principalmente tecidos extra-articulares(8), enquanto as decorrentes de depósito de CPPD tendem a ser mais tênues e lineares, com aspecto estratificado(2). Outra causa de calcificação intra-articular é a osteocondromatose sinovial, uma entidade rara causada por metaplasia condroide do tecido sinovial com proliferação de corpos intrassinoviais osteocartilaginosos. Esses corpos tipicamente têm padrão de mineralização condroide, apresentando-se completamente calcificados ou com halo calcificado típico(1,4,9) (Figura 12). 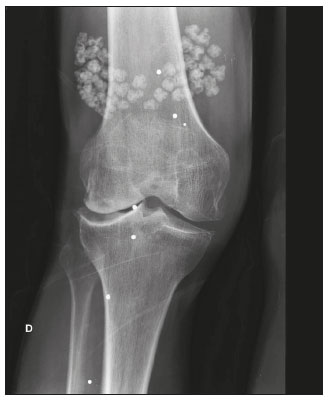 Figura 12. Osteocondromatose sinovial. Radiografia em incidência frontal do joelho. O aspecto radiográfico é frequentemente diagnóstico, com numerosos corpos calcificados arredondados dentro do espaço articular, medindo geralmente entre 1 e 20 mm, associados a derrame articular. Além dessas causas, diversos tumores benignos e malignos, ósseos e de partes moles produzem calcificações periarticulares (intra-articulares e extra-articulares), incluindo um amplo diagnóstico diferencial, cuja revisão está além do escopo deste artigo(1,6). CALCIFICAÇÕES METASTÁTICAS (METABÓLICAS) Comumente são calcificações generalizadas e ocorrem em tecidos normais, geralmente por deposição de sais de cálcio decorrente de algum distúrbio metabólico sistêmico com elevação do produto cálcio/fosfato acima de 60–70(2,4). A causa mais comum de calcificações metastáticas é a doença renal crônica terminal, que também representa a principal causa de calcificações periarticulares maciças. Neste caso, o distúrbio metabólico resulta da disfunção renal, havendo correlação com a duração da doença e podendo ocorrer mesmo na ausência de hiperparatireoidismo(4,9). Consistem de massas calcificadas periarticulares lobuladas, geralmente multicísticas e com nível líquido/cálcio (sinal da sedimentação)(1,4,10) (Figura 13). As demais causas de calcificações metastáticas com distúrbios do metabolismo do cálcio e fosfato incluem o hiperparatireoidismo primário, a síndrome milk-alkali e a hipervitaminose D. 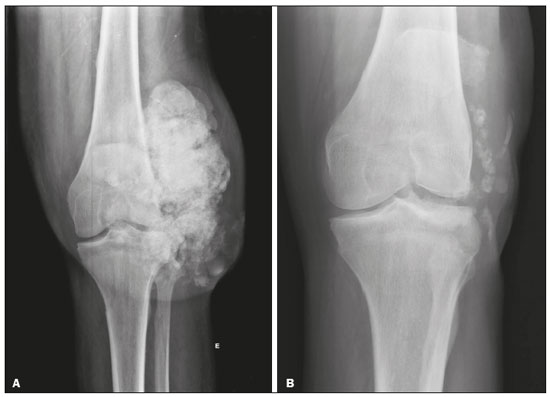 Figura 13. Calcificações metastáticas – doença renal terminal. A: Radiografia frontal do joelho demonstrando massa calcificada periarticular de contornos lobulados na face lateral do joelho, com aspecto multicístico, com nível cálcico (sinal da sedimentação). Notar que o aspecto radiológico é idêntico à calcinose tumoral. B: Radiografia frontal do joelho realizada dois anos após realização de transplante renal, com acentuada redução das lesões. Distúrbios de outros íons, secundários a algum mecanismo como desmineralização do esqueleto, destruição óssea maciça, aumento da absorção intestinal, entre outros, também são causas de calcificações metastáticas, destacando-se a gota, decorrente de hiperuricemia. Quando as calcificações estão presentes na gota, geralmente estão associadas aos tofos e há também outros achados ósseos como erosões(2,4,6) (Figura 14). 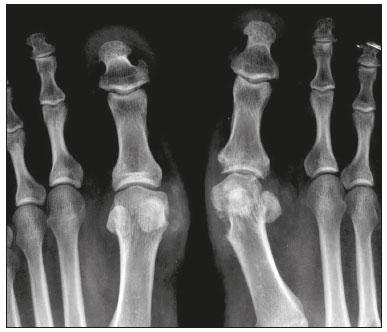 Figura 14. Calcificações metastáticas em tofo gotoso. Ampliação de radiografia dos pés com abaulamento e densificação do subcutâneo da região da articulação metacarpofalângica dos hálux, com tênues focos de calcificação de permeio, correspondendo a tofo gotoso. Associam-se sinais de artropatia por depósito de cristais com erosões corticais ósseas, principalmente na primeira articulação metacarpofalângica à esquerda. CALCIFICAÇÕES IDIOPÁTICAS As calcificações idiopáticas ocorrem na calcinose tumoral, uma doença familiar rara, causada por regulação anormal do metabolismo do fosfato. Esta doença é caracterizada pelo aparecimento, por volta da segunda década de vida, de massas calcificadas periarticulares indistinguíveis por imagem das calcificações metastáticas por distúrbio do metabolismo do cálcio e fósforo, com distribuição típica nas faces extensoras de grandes articulações (superfícies bursais) (Figura 15). São frequentemente assintomáticas, podendo crescer lentamente. Duas formas de calcinose tumoral idiopática foram identificadas, causadas por mutações genéticas específicas, uma com aumento dos níveis de fosfato (geralmente familiar) e outra com níveis normais de fosfato (geralmente esporádica)(2,4). 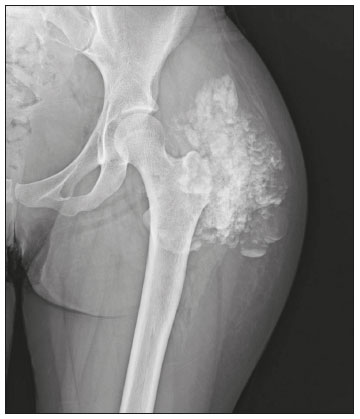 Figura 15. Calcinose tumoral. Radiografia do quadril em incidência frontal com massa periarticular calcificada de contornos lobulados e aspecto multicístico, localizada na região da bursa trocantérica, observando-se nível cálcico inferior nos cistos (sinal da sedimentação). Muitas vezes as calcificações metastáticas são chamadas “calcinose tumoral secundária”, porém, este termo deve ser evitado, reservando-se o termo “calcinose tumoral” para referir-se à doença familiar(4). CALCINOSES CIRCUMSCRIPTA E UNIVERSALIS Os termos calcinose circumscripta e calcinose universalis são denominações consagradas, usadas para se referir a calcificações cutâneas e subcutâneas, sem distúrbio metabólico de base e geralmente associadas a doenças do tecido conjuntivo. Na calcinose circumscripta o depósito de cálcio ocorre de modo localizado, sob forma de nódulos densamente calcificados e homogêneos ao redor das pontas dos dedos, principalmente nos polegares e indicadores(2). O paciente apresenta pápulas, placas e nódulos subcutâneos que podem ulcerar, com eliminação de material esbranquiçado(1,4). Está associada principalmente a esclerodermia(5) (Figura 16). 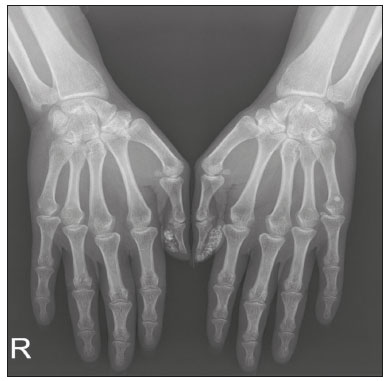 Figura 16. Calcinose circumscripta na esclerodermia. Radiografia das mãos demonstrando calcificações nodulares densas e bem definidas, focais no tecido subcutâneo dos polegares. Notar a distribuição bilateral e simétrica, com preferência pelo acometimento dos polegares e indicadores. Na calcinose universalis surgem bandas ou lâminas de calcificação subcutânea, muscular e fascial, difusas e de distribuição simétrica. Geralmente ocorre nas doenças do tecido conjuntivo, principalmente na dermatomiosite e polimiosite(4) (Figura 17). 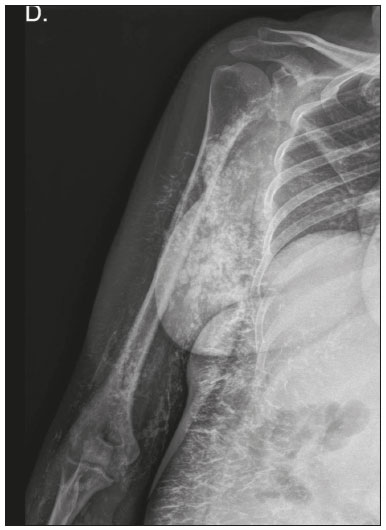 Figura 17. Calcinose universalis na dermatopolimiosite. Radiografia em incidênciafrontal do ombro e braço com calcificações difusas da pele, tecido subcutâneo, fáscias e músculos. Notar o aspecto em folhas da distribuição das calcificações. CONCLUSÃO Calcificações de partes moles são achados extremamente comuns nos exames de imagem e frequentemente são fonte de confusão por parte dos radiologistas, às vezes desencadeando intervenções desnecessárias. Uma avaliação cuidadosa e sistematizada dessas lesões, em conjunto com dados clínicos e laboratoriais, permite estreitar os diagnósticos diferenciais. REFERÊNCIAS 1. Banks KP, Bui-Mansfield LT, Chew FS, et al. A compartmental approach to the radiographic evaluation of soft-tissue calcifications. Semin Roentgenol. 2005;40:391–407. 2. Freire V, Moser TP, Lepage-Saucier M. Radiological identification and analysis of soft tissue musculoskeletal calcifications. Insights Imaging. 2018;9:477–92. 3. Steinbach LS. Calcium pyrophosphate dihydrate and calcium hydroxyapatite crystal deposition diseases: imaging perspectives. Radiol Clin North Am. 2004;42:185–205. 4. Olsen KM, Chew FS. Tumoral calcinosis: pearls, polemics, and alternative possibilities. Radiographics. 2006;26:871–85. 5. Balin SJ, Wetter DA, Andersen LK, et al. Calcinosis cutis occurring in association with autoimmune connective tissue disease: the Mayo Clinic experience with 78 patients, 1996-2009. Arch Dermatol. 2012;148:455–62. 6. Hwang ZA, Suh KJ, Chen D, et al. Imaging features of soft-tissue calcifications and related diseases: a systematic approach. Korean J Radiol. 2018;19:1147–60. 7. Reinig JW, Hill SC, Fang M, et al. Fibrodysplasya ossificans progressiva: CT appearance. Radiology. 1986;159:153–7. 8. Resnick D, Kransdorf MJ. Calcium hydroxyapatite crystal deposition disease. In: Resnick D, Kransdorf MJ, editors. Bone and joint imaging. 3rd ed. Philadelphia, PA: Elsevier Saunders; 2012. p. 474–85. 9. Murphey MD, Vidal JA, Fanburg-Smith JC, et al. Imaging of synovial chondromatosis with radiologic-pathologic correlation. Radiographics. 2007;27:1465–88. 10. Murphey MD, Sartoris D, Quale JL, et al. Musculoskeletal manifestations of chronic renal insufficiency. Radiographics. 1993;13:357–79. Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo (HC-FMUSP), São Paulo, SP, Brasil Correspondência: Dra. Luisa Leitão de Faria Rua Doutor Ovídio Pires de Campos, 75, Cerqueira César São Paulo, SP, Brasil, 05403-010 E-mail: luisaleitao@icloud.com a. https://orcid.org/0000-0003-4600-0375 b. https://orcid.org/0000-0002-4648-0674 c. https://orcid.org/0000-0003-3960-1375 d. https://orcid.org/0000-0002-6705-9862 e. https://orcid.org/0000-0002-9365-5705 f. https://orcid.org/0000-0003-3118-1249 Recebido para publicação em 31/7/2019 Aceito, após revisão, em 3/10/2019 |
|
Av. Paulista, 37 - 7° andar - Conj. 71 - CEP 01311-902 - São Paulo - SP - Brazil - Phone: (11) 3372-4544 - Fax: (11) 3372-4554