Radiologia Brasileira - Publicação Científica Oficial do Colégio Brasileiro de Radiologia
AMB - Associação Médica Brasileira CNA - Comissão Nacional de Acreditação
 Vol. 50 nº 5 - Set. / Out. of 2017
Vol. 50 nº 5 - Set. / Out. of 2017
|
ARTIGO DE REVISÃO
|
|
|
|
|
Autho(rs): Bruno Niemeyer de Freitas Ribeiro1; Bernardo Carvalho Muniz2; Emerson Leandro Gasparetto3; Nina Ventura4; Edson Marchiori5 |
|
|
Descritores: Ressonância magnética; Tomografia computadorizada; Vírus Zika; Síndrome congênita pelo vírus Zika; Infecção congênita. |
|
|
Resumo: INTRODUÇÃO
Os flavivírus estão entre as viroses emergentes mais importantes conhecidas pelo homem, sendo transmitidos por mosquitos e carrapatos. A pandemia pelo vírus Zika (VZIK) é a mais recente das doenças virais transmitidas por artrópodes, posteriormente a dengue, vírus do Nilo Ocidental e chikungunya, que registraram surtos em 1990, 1999 e 2013, respectivamente(1). O VZIK é um arbovírus da família Flaviviridae, composto de ácido ribonucleico, descoberto na Uganda em 1947, porém com o primeiro caso descrito em humanos em 1952(1-8). Tipicamente, ocorre em áreas tropicais e subtropicais do mundo, principalmente na África e Ásia, com duas importantes linhagens, a asiática e a africana, originadas de um ancestral comum(1-8). Assim como outros arbovírus, o VZIK apresenta muitas barreiras para acumular mutações como consequência da dupla replicação, tanto em hospedeiros mamíferos como invertebrados, conduzindo assim a uma fixação relativamente lenta de mutações(5). A partir de 2007, o vírus, que até então estava confinado numa estreita zona equatorial na África e Ásia, ganhou larga escala, comprometendo a Micronésia e apresentando-se em 2013–2014 como uma epidemia na Polinésia Francesa e Nova Caledônia. Desde então, houve progressiva expansão da doença, comprometendo inclusive as Américas do Sul e Central e Ilhas Caribenhas(1,4), sendo fatores importantes para essa disseminação os deslocamentos de pessoas e a presença de vetores. O primeiro relato autóctone de transmissão no Brasil ocorreu em maio de 2015(4,8), com provável disseminação pelo Pacífico, uma vez que estudos filogenéticos revelaram alta similaridade (99,7% dos nucleotídeos e 99,9% dos aminoácidos) com o vírus circulante no Oceano Pacífico(2). O Brasil foi o país da América Latina mais afetado pelo VZIK, com aproximadamente 1.500.000 casos entre 2015 e 2016(3), podendo ter contribuído para acelerar a disseminação do vírus e de seu vetor o aquecimento global e as mudanças climáticas, em associação com o El Niño, além da pobreza e da falta de conscientização da população, claramente demonstradas pela epidemia ser mais intensa nas regiões pobres do Norte e Nordeste, principalmente nos Estados de Pernambuco, Bahia e Paraíba(3). Durante as epidemias, diversas formas de acometimento do sistema nervoso central (SNC) associadas à infecção pelo VZIK foram relatadas, como meningoencefalite, síndrome de Guillain-Barré e encefalomielite disseminada aguda(2,3,5,7,9). Ao mesmo tempo, numerosos casos de malformações do SNC potencialmente relacionadas com a infecção congênita pelo VZIK, caracterizando a síndrome congênita pelo VZIK, ganharam destaque na comunidade científica, sendo amplamente documentados por tomografia computadorizada (TC) e ressonância magnética (RM). Apesar de os achados de neuroimagem na síndrome congênita pelo VZIK não serem patognomônicos, muitos são bastante sugestivos, devendo o radiologista estar preparado para saber reconhecê-los, interpretar e sugerir o diagnóstico. O objetivo deste artigo é revisar os achados de TC e RM na síndrome congênita pelo VZIK, e para isso realizamos pesquisa no banco de dados PubMed utilizando “Zika virus”, “congenital Zika virus infection”, “zika neuroimaging”, “zika magnetic resonance imaging”, “zika computed tomography” e “zika ultrasound”, sendo analisados os artigos indexados até maio de 2017. TRANSMISSÃO DO VZIK A transmissão ocorre principalmente pela picada de mosquitos do gênero Aedes, muito presentes nos trópicos e reconhecidamente transmissores da dengue, febre amarela e chikungunya. Apesar de o principal vetor da transmissão da VZIK ser o Aedes aegypti, outros mosquitos como Aedes albopictus, Aedes africanus, Aedes luteocephalus, Aedes vittatus, Aedes furcifer, Aedes hensilli e Aedes apicoargenteus podem também transmitir, assim como mosquitos dos gêneros Anopheles, Eretmapodites, Culex e Mansonia são potenciais vetores para a disseminação da doença(1,3,5,8). O A. aegypti é amplamente distribuído nas Américas, costuma viver próximo às pessoas e suas residências, coloca ovos em águas paradas e coletadas em baldes, potes de flores, canos vazios e outros contêineres, e pica principalmente durante o período do dia(3,4,7,8). O ciclo infeccioso começa quando espécies de Aedes ingerem sangue infectado pelo VZIK, iniciando um processo de replicação nas células epiteliais do intestino médio e alcançando as glândulas salivares do mosquito, que dura em torno de 5 a 10 dias, e a partir desse momento passam a ser capazes de transmitir para indivíduos saudáveis(3,4). Outras formas de transmissão são descritas na literatura, como transfusão sanguínea, sexual (oral, anal e vaginal), transplacentária, perinatal e pela urina(1,2,4,8). Em razão de a maioria dos pacientes infectados por VZIK ser assintomática, isto acarreta um risco muito grande na possibilidade de os doadores sanguíneos atuarem como fonte de transmissão em áreas endêmicas(8). Outras vias suspeitas de transmissão do VZIK incluem mordida de macacos, transplante de órgãos e hemodiálise(3). O risco de infecção pelo VZIK em transplante renal deve ser considerado caso o doador seja residente ou esteja retornando de área endêmica, uma vez que o VZIK pode ser encontrado na urina de pessoas infectadas por mais de 30 dias(3). Apesar de a partícula viral ter sido isolada no leite materno, não há até o momento evidência de transmissão pelo aleitamento materno, mesmo sendo descrita essa via de transmissão para outros flavivírus(3,5,10). ASPECTOS CLÍNICOS DA INFECÇÃO PELO VZIK A infecção pelo VZIK, em cerca de 75% a 80% dos casos, apresenta-se de forma assintomática(3). Nos casos sintomáticos, depois de um período de incubação de aproximadamente 3 a 12 dias, a manifestação mais comum é caracterizada por quadro autolimitado de febre baixa (37,8°C a 38,5°C), cefaleia, dores musculares, dores articulares nas pequenas articulações das mãos e pés, conjuntivite não purulenta, dor ocular, prostração e rash maculopapular pruriginoso, lembrando um quadro de dengue, porém mais brando, com regressão dos sintomas geralmente em 2 a 7 dias(1,3,4). Os parâmetros laboratoriais hematológicos e bioquímicos são geralmente normais(1,3). Depois da primeira infecção, a pessoa desenvolve imunidade e não apresentará a doença no futuro, caso seja exposta novamente ao vírus(2-5). Apesar de quadros graves e fatais serem muito raros, casos de síndrome de Guillain-Barré, meningoencefalite e encefalomielite disseminada aguda têm sido descritos na literatura(1,2,8,9,11), sendo tais achados corroborados pelo alto tropismo do VZIK pelo SNC(8). DIAGNÓSTICO Fauci et al.(12) reportaram que o diagnóstico pode ser principalmente clínico, mas que isto somente é aplicável em áreas de epidemia do VZIK e desde que não haja outras condições com apresentação clínica semelhante, como dengue e chikungunya. O diagnóstico de VZIK pode ser confirmado por amplificação do genoma viral por meio da reação em cadeia da polimerase com transcrição reversa (RT-PCR) coletado de sangue, saliva, urina, líquor e líquido amniótico, porém, tal procedimento é caro e sujeito a contaminações. Além disso, devido à cinética da viremia do VZIK, a pesquisa depende do material coletado; por exemplo, no sangue e na saliva é limitada a pesquisa até o sétimo dia do início dos sintomas, podendo depois desse período ser utilizada a urina, a qual pode demonstrar a presença do vírus por mais de 30 dias do início dos sintomas, ou sêmen em pacientes do sexo masculino, o qual pode ser detectado num período de 3 a 8 semanas do início dos sintomas(1,3,8). Testes sorológicos para detecção de IgM contra VZIK costumam ser usados no 4º–5º dia do início dos sintomas, podendo permanecer presentes por até 2 a 3 meses, semelhante a outros flavivírus(2-4,8). TRATAMENTO Como na maioria dos casos a doença é autolimitada, o tratamento consiste em aumento da ingesta hídrica e repouso, devendo o tratamento farmacológico ser restrito ao alívio dos sintomas(3). Não há, até o momento, vacinas ou terapia antiviral disponíveis; portanto, são fundamentais medidas preventivas como a melhor forma de controle da doença, centradas na erradicação do vetor, como redução no número de reservatórios de água disponíveis para deposição de ovos e o uso de inseticidas, e medidas que evitem a picada do mosquito, mediante uso de repelentes(3,8). Aconselha-se, ainda, o uso de repelentes por no mínimo 14 dias para viajantes retornando de áreas endêmicas para áreas não afetadas, com o objetivo de evitar que mosquitos locais obtenham o vírus(3). O uso de preservativos ou a abstinência sexual também estão indicados em pacientes com clínica compatível ou provenientes de áreas endêmicas, principalmente caso a parceira esteja grávida(2,3). Há ainda a recomendação de algumas autoridades de saúde para que mulheres evitem engravidar durante o período epidêmico e que mulheres grávidas ou pretendendo engravidar evitem viajar para áreas endêmicas(3). Grávidas sintomáticas ou as com evidência de microcefalia pela ultrassonografia devem ser testadas para VZIK por RT-PCR. Nos casos positivos, é aconselhado controle ultrassonográfico a cada 3–4 semanas(2). Recentemente, o grupo de controle de vetores da Organização Mundial da Saúde discutiu o uso de mosquitos geneticamente modificados para o controle do A. aegypti. O mosquito macho OX513A teve sucesso no controle da dengue no Brasil, competindo com machos selvagens do A. aegypti(2). CAUSALIDADE ENTRE MALFORMAÇÕES E INFECÇÃO CONGÊNITA PELO VZIK A abordagem cautelosa em relação à atribuição do VZIK como causa de defeitos congênitos não surpreende, uma vez que a última epidemia de defeitos congênitos causados por um patógeno infeccioso (vírus da rubéola) ocorreu há mais de 50 anos(13). Além disso, nenhum flavivírus tinha sido demonstrado definitivamente como uma causa de defeitos em humanos, não havendo, ainda, nenhum relato prévio de eventos adversos na gravidez nos surtos anteriores do VZIK(13,14). Dois métodos têm sido utilizados para identificar potenciais teratógenos: primeiro, a identificação da combinação de uma exposição rara e apresentação de um defeito raro, como no caso do vírus da rubéola, que foi identificado por um oftalmologista depois de notar uma forma característica de catarata em crianças nascidas de mães com infecção por rubéola durante a gravidez(13,15); segundo, a identificação de uma relação causal pode ser o uso de estudos epidemiológicos, como no caso do ácido valproico, que foi identificado como um teratógeno depois de um estudo caso-controle demonstrar um aumento de 20 vezes na associação com espinha bífida, quando administrado durante o primeiro trimestre de gravidez(13,16). Em 1994, Thomas Shepard, um pioneiro no campo da teratologia, propôs sete critérios, incluindo os previamente citados, para confirmar a teratogenicidade(17). De acordo com esses critérios, causalidade é estabelecida quando os critérios 1, 3 e 4 estão presentes (abordagem exposição rara-defeito raro) ou quando os critérios 1, 2 e 3 são preenchidos (abordagem epidemiológica)(13). O primeiro critério de Shepard relaciona que a exposição de um determinado agente deve ocorrer num tempo crítico durante o desenvolvimento da gravidez. A presença de microcefalia e outras anormalidades cerebrais que têm sido observadas em muitos bebês são consistentes com infecção ocorrendo no primeiro trimestre ou no início do segundo trimestre de gestação. Uma análise do tempo de confirmação laboratorial de transmissão do VZIK em certos Estados do Brasil e o aumento dos casos de microcefalia identificaram o primeiro trimestre de gestação como o período crítico de infecção(18), preenchendo o primeiro critério. O segundo critério de Shepard requer que dois estudos epidemiológicos de alta qualidade suportem a associação. Dados do Brasil e da Polinésia Francesa mostraram uma associação temporal e geográfica entre a infecção por VZIK e o posterior aparecimento de bebês com microcefalia congênita(18-20). Em um estudo conduzido durante o surto no Brasil, 88 mulheres grávidas com rash cutâneo foram testadas para RNA do VZIK. Entre as 72 que tiveram testes positivos, 42 realizaram ultrassonografia, e destas, em 12 (29%) foram observadas anormalidades fetais. As 16 grávidas com testes negativos não apresentaram anormalidades ao estudo ultrassonográfico(21). Apesar de tais estudos demonstrarem importante evidência de relação causal, apresentaram limitações citadas por seus autores(18,19,21), como a falta de controle de fatores de confundimento e o relativo pequeno número de casos, portanto, não cumprindo rigorosamente o segundo critério. O terceiro critério é preenchido quando ocorre um defeito específico ou uma síndrome depois da exposição ao teratógeno. De fato, muitos fetos e bebês com infecção congênita pelo VZIK têm apresentado um aspecto típico, incluindo microcefalia grave, calcificações intracranianas e outras anormalidades cerebrais, algumas vezes acompanhadas de alterações oculares, escalpo redundante, artrogripose e pé torto, levando alguns autores a usar o termo “síndrome congênita pelo vírus Zika”(22,23). Além disso, a presença de escalpo redundante não é um achado tipicamente observado em outras formas de microcefalia. O quarto critério refere-se à associação entre uma exposição rara e o aparecimento posterior de um defeito raro, sendo o conceito deste ponto inferir que é pouco provável que dois eventos raros ocorram juntos e principalmente na cronologia adequada para propor causalidade. A microcefalia é um defeito raro, estimado de ocorrer em 6 a cada 10.000 bebês nascidos vivos nos Estados Unidos(13). Apesar de a exposição ao VZIK não ser rara em mulheres residindo no Brasil durante o surto, houve relatos de eventos adversos nos fetos entre viajantes que ficaram somente um tempo limitado em áreas endêmicas, configurando uma exposição rara(24,25). Num dos relatos, uma mulher europeia apresentou estado febril com rash cutâneo no final na 13ª semana de gestação, enquanto estava no Rio Grande do Norte, região Nordeste do Brasil. Até então não havia anormalidades documentadas em exames ultrassonográficos; no entanto, ao realizar ultrassonografia com 29 semanas de gestação, foram demonstradas inúmeras malformações cerebrais. Depois de abortar a gestação, foi realizada autópsia do feto, sendo examinados todos os órgãos, assim como a placenta e o cordão umbilical, sendo encontrados microcefalia, paquigiria/lisencefalia, hidrocefalia, calcificações distróficas multifocais no córtex e na substância branca subcortical, bem como sinais de inflamação local, e calcificações na placenta. Não havia nenhuma anormalidade patológica relevante nos demais órgãos, sendo somente encontrado o VZIK no tecido cerebral por meio da técnica de RT-PCR, sendo negativo para os demais flavivírus. Havia ainda alta semelhança com a linhagem asiática presente no surto na Polinésia Francesa em 2013 (99,7%)(25). O quinto critério é a presença de teratogenicidade em modelos animais, havendo estudos que demonstram não só o neurotropismo como o potencial teratogênico do VZIK(26-29). O sexto critério é que deve haver sentido biológico na associação, como já está claramente demonstrado, uma vez que outros agentes virais têm efeitos similares, bem como está documentado o tropismo e o efeito deletério do VZIK no tecido cerebral de fetos(24,25). O sétimo critério não é aplicado em agentes infecciosos, sendo utilizado apenas em medicamentos e exposição química. Diante do exposto, de acordo com os critérios de Shepard, há forte evidência para identificar o VZIK como um teratógeno. MANIFESTAÇÕES DA INFECÇÃO CONGÊNITA PELO VZIK As manifestações da infecção intrauterina pelo VZIK são mais graves quando ocorrem no primeiro e segundo trimestres de gestação, principalmente no primeiro trimestre, e variam desde morte fetal até várias anormalidades congênitas, que incluem pele redundante no escalpo e nuca (cutis gyrata), baixo peso ao nascimento, polidrâmnio, anasarca, artrogripose, perda auditiva, assim como malformações oculares e no SNC, com desproporção craniofacial(3,25,30-33). De todas as manifestações congênitas, a de maior impacto tem sido a associação de microcefalia e infecção pelo VZIK, bem documentada no Brasil e na Polinésia Francesa, que apresentam a linhagem asiática do vírus. No Brasil, durante o período de março de 2015 até fevereiro de 2016, durante a epidemia, houve um aumento de 20 vezes nos casos de microcefalia quando comparado com os anos prévios(3). A definição de microcefalia não tem tido consenso na literatura. A microcefalia consiste num distúrbio do crescimento cerebral no qual o perímetro cefálico é menor quando comparado com o tamanho normal esperado para a mesma idade, sexo e raça, podendo ser utilizado como ponto de corte abaixo do 3º ou 5º percentil ou menor ou igual a 2 ou 3 desvios-padrão abaixo da média(31-33). Pode ser determinada por inúmeras condições, incluindo genéticas e infecciosas (rubéola, citomegalovírus, toxoplasmose, herpes vírus, vírus da imunodeficiência humana), assim como exposição a álcool, drogas e outras substâncias tóxicas presentes no meio ambiente. Clinicamente, os pacientes apresentam importante comprometimento neurológico, sendo frequentes hipertonia, espasticidade e convulsões(13,15-17,33,34). A patogênese da microcefalia pelo VZIK não é totalmente conhecida, porém, acredita-se que se inicia com a infecção da placenta. Segundo Noronha et al.(29), proteínas virais foram detectadas em células de Hofbauer e alguns histiócitos nos espaços intervilosos, sugerindo que o VZIK pode danificar a barreira placentária, induzindo uma placentite crônica(29), como observado em ratos(28). Posteriormente, ocorre disseminação para o cérebro fetal, local em que preferencialmente infecta células progenitoras neuronais, diminuindo sua viabilidade e crescimento, resultando numa inibição da proliferação e diferenciação celular e apoptose neuronal, com consequente afilamento do córtex e aspectos macroscópicos de microcefalia(3,30). É ainda sugerido que o processo inflamatório placentário pode atuar em sinergismo com a infecção cerebral pelo VZIK na gênese das malformações cerebrais(32). Apesar do neurotropismo do VZIK, não há até o momento registros de microcefalia em crianças infectadas logo depois do nascimento, fato este possivelmente explicado pelo baixo potencial infeccioso do VZIK em células neurais desenvolvidas(3,32,33). ACHADOS DE NEUROIMAGEM NA SÍNDROME CONGÊNITA PELO VZIK Na TC e na RM, achados comuns descritos na literatura são a redução do diâmetro craniano (microcefalia) associada a uma dramática redução do volume cerebral (microcefalia), sendo mais comum quando a infecção ocorre no primeiro trimestre de gestação, com um risco de 1% a 13%(34-41). A microcefalia pode ser assimétrica e variar de discreta (25%) a moderada/grave (75%)(35). Aparência incomum do crânio, um achado comum na síndrome congênita pelo VZIK e incomum em demais casos de microcefalia, é caracterizada por um aspecto colapsado da calota craniana, com suturas evertidas e ossos predominantes na região occipital, assumindo um formato “em gaveta”, sendo comumente associado a escalpo redundante e dobrado (Figura 1). Tal achado pode ser decorrente, em parte, da continuação do crescimento do crânio e da pele, enquanto o tamanho do cérebro regride, ou até mesmo, em algum momento, pode ter havido um colapso do crânio que até então apresentava dimensões maiores à custa de ventriculomegalia(34-40). Um achado incomum, que sugere esta última hipótese, é que alguns recém-nascidos apresentam herniações da gordura orbitária para o crânio, podendo tal aspecto ser secundário ao processo de deformação abrupta do crânio, em vez de infecção direta do olho, como ocorre em outras infecções congênitas(34). 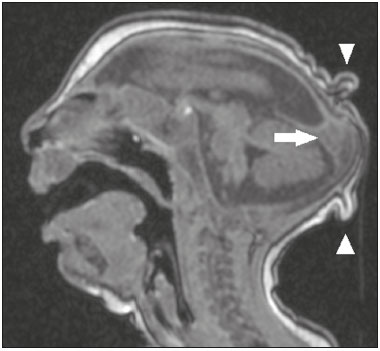 Figura 1. Paciente com 3 meses de idade. Ressonância magnética, T1 sem contraste, corte sagital demonstrando desproporção craniofacial com aspecto microcefálico associada a proeminência occipital e escalpo redundante (cabeças de setas). Nota-se, ainda, confluência dos seios venosos durais de dimensões aumentadas e com material heterogêneo (seta). Anormalidades do desenvolvimento cortical constituem achados frequentes, ocorrendo entre 94% e 100% dos casos, comumente se apresentando com agiria e paquigiria (Figura 2), as quais variam, provavelmente, de acordo com a fase do desenvolvimento cortical em que ocorre a infecção(34-43). O acometimento comumente é difuso, predominando nos lobos frontais, ínsulas e parietais, com graus variados de gravidade, frequentemente associado a fissuras sylvianas e inter-hemisférica largas e aumento do espaço liquórico extra-axial, este último podendo estar associado a perda de volume cerebral e comprometimento da reabsorção liquórica(34-43). Heterotopia de substância cinzenta é rara(38). 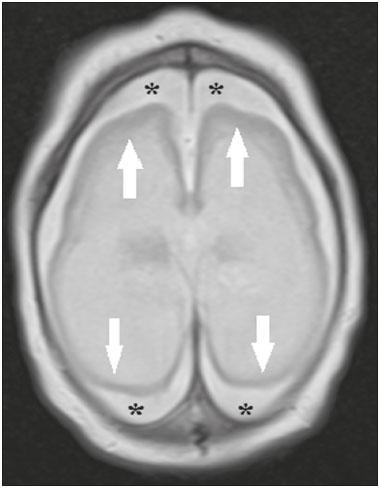 Figura 2. Paciente com 2 meses de idade. Ressonância magnética, T2, corte axial demonstrando acentuada simplificação do padrão giral pela presença de agiria (setas). Observa-se, ainda, aumento difuso do espaço liquórico extra-axial (asteriscos). Calcificações são comuns na síndrome congênita pelo VZIK, ocorrendo em 88% a 100% dos pacientes, e, ao contrário das clássicas infecções TORCHS (toxoplasmose, rubéola, citomegalovírus, herpes simples, HIV e sífilis), nas quais as calcificações são periventriculares e corticais, no acometimento pelo VZIK tendem a ter acometimento preferencial na transição córtico-subcortical (Figura 3), sendo sugerido, para explicar tal fato, um possível componente vascular na infecção, já que outros processos que afetam principalmente esta região estão associados a alterações vasculares(34-43). Outros locais que apresentam calcificações, em ordem decrescente, são: núcleos da base/tálamo (29% a 65%), região periventricular (14% a 65%), cortical (14% a 24%) e região infratentorial (4% a 18%)(34-40) (Figura 4). É importante mencionar que o acometimento periventricular e cortical era mais frequente em recém-nascidos nos quais houve importante perda do volume do parênquima cerebral, e assim, a localização precisa das calcificações era difícil de determinar(34). Segundo Oliveira-Szejnfeld et al.(34), calcificações infratentoriais estavam presentes em manifestações mais graves, estando associadas a tronco encefálico dismórfico, estenose de aqueduto e hidrocefalia secundária(34). 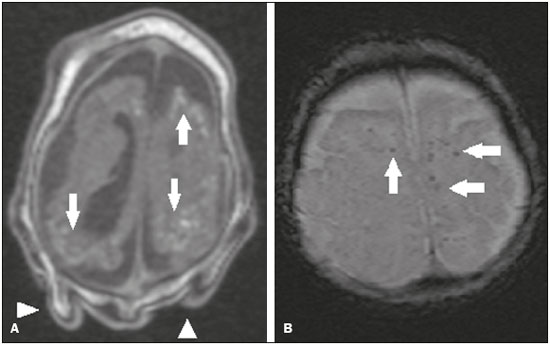 Figura 3. A: Paciente com 2 meses de idade. Ressonância magnética, T1 sem contraste, corte axial demonstrando múltiplos focos puntiformes hiperintensos localizados na junção córtico-subcortical dos lobos frontais e parietais, indicativos de calcificações (setas). Nota-se, ainda, escalpo redundante (cabeças de setas). B: Paciente com 6 meses de idade. Ressonância magnética, sequência de suscetibilidade magnética, corte axial mostrando focos hipointensos na junção córtico-subcortical acometendo ambos os hemisférios cerebrais, com maior conspicuidade em regiões frontais, pela presença de calcificações (setas). 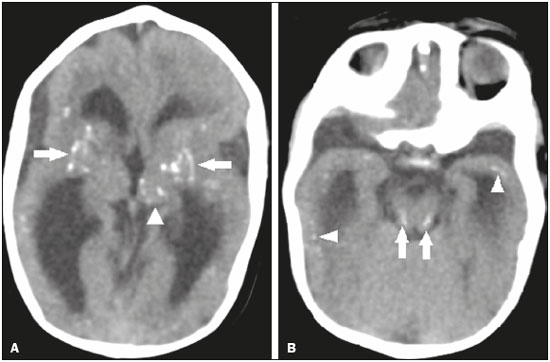 Figura 4. A: Paciente com 5 meses de idade. Tomografia computadorizada, sem contraste, corte axial mostrando focos cálcicos nos núcleos da base (setas) e no tálamo esquerdo (cabeça de seta). B: Paciente com 5 meses de idade. Tomografia computadorizada, sem contraste, corte axial demonstrando calcificações em regiões dorsolaterais do tegmento do mesencéfalo (setas), bem como calcificações na junção córtico-subcortical dos lobos temporais (cabeças de setas). Como diferenças inerentes aos métodos, a TC apresenta maior sensibilidade na detecção de calcificações mesmo quando comparada com as sequências para suscetibilidade magnética da RM, enquanto a RM apresenta maior capacidade na caracterização das anormalidades corticais e do desenvolvimento do corpo caloso(34-40). Aumento nas dimensões dos ventrículos laterais é frequente (Figura 5), ocorrendo em 94% a 100%, sendo, na maioria dos casos, de aspecto moderado/acentuado e simétrico, podendo estar associado a septações em 10% a 29%, comumente encontradas nos cornos occipitais, dificultando por vezes a distinção com cistos periventriculares(34-43). Destaca-se ainda que a presença de ventriculomegalia é diretamente relacionada com a redução do volume cerebral e pode manter o perímetro cefálico normal ou até mesmo aumentado(34-40,43). 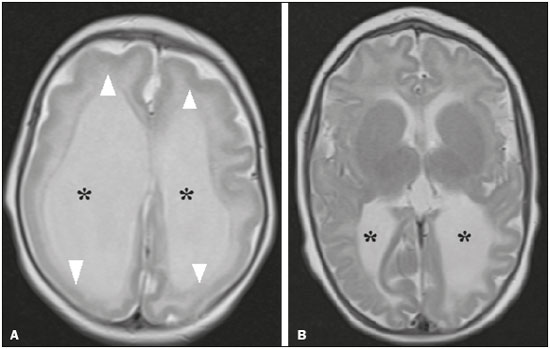 Figura 5. A: Paciente com 7 meses de idade. Ressonância magnética, T2, corte axial demonstrando aumento difuso dos ventrículos laterais (asteriscos) e simplificação do padrão giral (cabeças de setas). B: Paciente com 8 meses de idade. Ressonância magnética, T2, corte axial demonstrando dilatação assimétrica das porções posteriores dos ventrículos laterais (asteriscos), configurando padrão colpocefálico. Hipoplasia, disgenesia e agenesia do corpo caloso são comumente observadas (Figura 6), estando presentes em 75% a 94%, apresentando relação direta com o dano parenquimatoso(34-43). Outras anormalidades associadas são má-rotação hipocampal e espessamento dos fórnices(34-40). 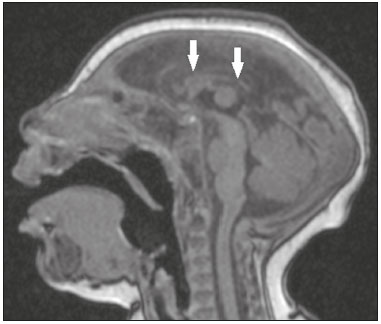 Figura 6. Paciente com 3 meses de idade. Ressonância magnética, T1 sem contraste, corte sagital demonstrando afilamento difuso do corpo caloso (setas). Nota-se, ainda, desproporção craniofacial com aspecto microcefálico. Anormalidades do tronco encefálico são achados descritos em 21% a 70% dos pacientes com infecção congênita pelo VZIK, sendo caracterizados por tronco encefálico afilado, de aspecto atrófico, com acometimento preferencial da ponte (Figura 7), comumente associado a quadros mais graves, e podendo estar relacionado ao sinergismo da redução no número de fibras descendentes e ação viral direta(34-43). Outras anormalidades da fossa posterior incluem hipoplasia cerebelar, comumente difusa e simétrica (Figura 8), presente em 27% a 82%, e megacisterna magna, a qual é mais frequente quanto maior a gravidade, não havendo ainda relação direta com a presença de hipoplasia cerebelar(34-43). 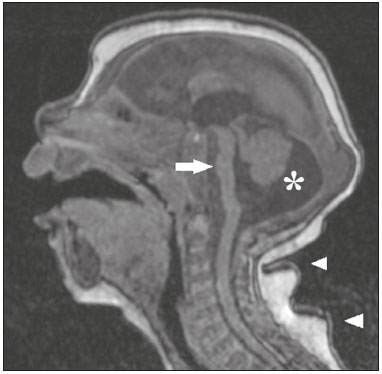 Figura 7. Paciente com 2 meses de idade. Ressonância magnética, T1 sem contraste, corte sagital mostrando hipoplasia da ponte (seta), com perda da convexidade habitual. Observam-se, ainda, megacisterna magna (asterisco), redução volumétrica cerebelar e redundância da pele na região nucal (cabeças de setas). 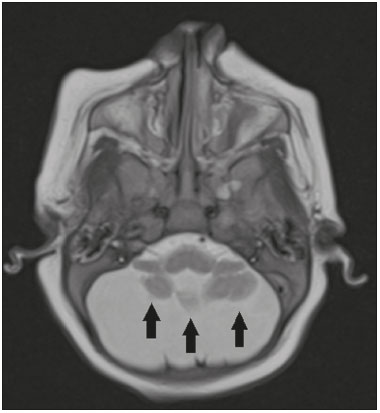 Figura 8. Paciente com 2 meses de idade. Ressonância magnética, T2, corte axial demonstrando hipoplasia cerebelar difusa e simétrica (setas), com proeminência dos espaços liquóricos na fossa posterior. Alteração do sinal da substância branca na RM secundária ao retardo na mielinização pode estar presente em 88% a 100% dos casos. Confluência dos seios venosos durais de dimensões aumentadas e com material heterogêneo (Figura 1), podendo corresponder a trombo ou efeito hematócrito devido a desidratação com hemoconcentração, está presente em 28% a 53%(34,35,38,41,42). Atualmente, são três os espectros de gravidade da síndrome congênita pelo VZIK: a) com microcefalia no nascimento, apresentando todas as anormalidades descritas na literatura e de aspecto simétrico; b) com microcefalia pós-natal, a qual somente não apresenta, em relação ao grupo anterior, calcificações fora da junção córtico-subcortical e agiria; c) casos sem microcefalia, que se apresentam com calcificações restritas à junção córtico-subcortical, áreas de paquigiria, atraso na mielinização e discreto aumento ventricular, de aspecto assimétrico(41). Além disso, conforme proposto por Aragão et al.(41), a presença de polimicrogiria predominando nos lobos frontais é somente individualizada em pacientes sem microcefalia ou com microcefalia pós-natal. Recentemente, alterações medulares e nas raízes nervosas têm sido descritas, com a gravidade dessas alterações apresentando aparente correlação com a presença de artrogripose (contratura de pelo menos duas ou mais articulações desde o nascimento)(42). Com base na inspeção visual em sequências ponderadas em T2 nos planos sagital e axial na RM, foi demonstrada redução significativa de toda a medula espinhal, associada a importante redução das raízes anteriores do cone medular em pacientes com síndrome congênita pelo VZIK e artrogripose. Por outro lado, os pacientes que não apresentavam tal alteração articular demonstravam somente redução da espessura medular na região dorsal e discreto afilamento das raízes anteriores do cone medular (Figura 9)(42). Havia, ainda, o acometimento evidente dos tratos anteriores descendentes da medula, com aparente preservação dos tratos posteriores ascendentes, fato já descrito por Mlakar et al.(25). 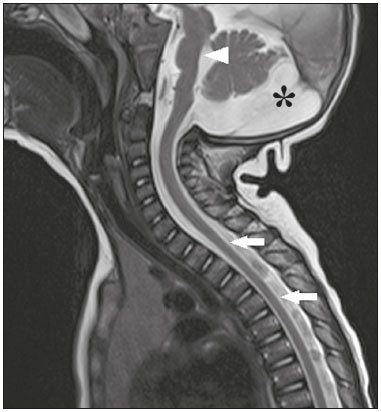 Figura 9. Paciente com 14 meses de idade. Ressonância magnética, T2, corte sagital demonstrando afilamento da medula dorsal (setas) em criança com síndrome congênita pelo VZIK sem artrogripose. Observam-se, ainda, hipoplasia pontina (cabeça de seta) e megacisterna magna (asterisco). Aragão et al.(42) demonstraram correlação entre a presença de artrogripose e um dano cerebral mais grave, com um número maior de calcificações cerebrais e maior chance de calcificações infratentoriais e de hipoplasias do tronco cerebral e cerebelo. Além disso, todos os casos com artrogripose apresentavam paquigiria e ausência de polimicrogiria, podendo indicar que a síndrome congênita pelo VZIK com artrogripose ocorre em estágios mais precoces do desenvolvimento fetal, uma vez que a paquigiria decorre de uma falha da migração neuronal e da organização cortical em fases precoces, por volta da 12ª à 16ª semana de gestação, enquanto a polimicrogiria acontece em fases mais tardias, por volta da 20ª semana de gestação(42). CONCLUSÃO A infecção fetal pelo VZIK causa graves anomalias no desenvolvimento do SNC, e apesar de os achados de neuroimagem na síndrome congênita pelo VZIK não serem patognomônicos, o diagnóstico pode ser sugerido quando dados clinicolaboratoriais compatíveis estão presentes. Os principais achados da síndrome congênita pelo VZIK são a desproporção craniofacial com aspecto microcefálico associada a calcificações predominando na junção córtico-subcortical, malformações do desenvolvimento cortical, ventriculomegalia e anormalidades na formação do corpo caloso. Porém, deve-se estar atento para o espectro de apresentação que a síndrome congênita pelo VZIK pode manifestar, não se devendo excluir a possibilidade de acometimento pelo VZIK quando não está presente microcefalia ou quando os achados de neuroimagem são mais sutis. REFERÊNCIAS 1. Yadav S, Rawal G, Baxi M. Zika virus: an emergence of a new arbovirus. J Clin Diagn Res. 2016;10:DM01-3. 2. Abushouk AI, Negida A, Ahmed H. An updated review of Zika virus. J Clin Virol. 2016;84:53-8. 3. Atif M, Azeem M, Sarwar MR, et al. Zika virus disease: a current review of the literature. Infection. 2016;44:695-705. 4. Aziz H, Zia A, Anwer A, et al. Zika virus: global health challenge, threat and current situation. J Med Virol. 2017;89:943-51. 5. Blázquez AB, Saiz JC. Neurological manifestations of Zika virus infection. World J Virol. 2016;5:135-43. 6. Dick GW, Kitchen SF, Haddow AJ. Zika virus. I. Isolations and serological specificity. Trans R Soc Trop Med Hyg. 1952;46:509-20. 7. Pinheiro TJ, Guimarães LF, Silva MTT, et al. Neurological manifestations of Chikungunya and Zika infections. Arq Neuropsiquiatr. 2016;74:937-43. 8. Younger DS. Epidemiology of Zika virus. Neurol Clin. 2016;34: 1049-56. 9. Niemeyer B, Niemeyer R, Borges R, et al. Acute disseminated encephalomyelitis following Zika virus infection. Eur Neurol. 2017; 77:45-6. 10. Hinckley AF, O'Leary DR, Hayes EB. Transmission of West Nile virus through human breast milk seems to be rare. Pediatrics. 2007; 119:666-71. 11. Fontes CAP, Santos AASMD, Marchiori E. Magnetic resonance imaging findings in Guillain-Barré syndrome caused by Zika virus infection. Neuroradiology. 2016;58:837-8. 12. Fauci AS, Morens DM. Zika virus in the Americas-yet another arbovirus threat. N Engl J Med. 2016;374:601-4. 13. Rasmussen SA, Jamieson DJ, Honein MA, et al. Zika virus and birth defects-reviewing the evidence for causality. N Engl J Med. 2016;374:1981-7. 14. Duffy MR, Chen TH, Hancock WT, et al. Zika virus outbreak on Yap Island, Federated States of Micronesia. N Engl J Med. 2009;360;2536-43. 15. Webster WS. Teratogen update: congenital rubella. Teratology. 1998;58:13-23. 16. Lammer EJ, Sever LE, Oakley GP Jr. Teratogen update: valproic acid. Teratology. 1987;35:465-73. 17. Shepard TH. "Proof" of human teratogenicity. Teratology. 1994;50: 97-8. 18. Oliveira WK, Cortez-Escalante J, Oliveira WTGH, et al. Increase in reported prevalence of microcephaly in infants born to women living in areas with confirmed Zika virus transmission during the first trimester of pregnancy - Brazil, 2015. MMWR Morb Mortal Wkly Rep. 2016;65:242-7. 19. Cauchemez S, Besnard M, Bompard P, et al. Association between Zika virus and microcephaly in French Polynesia, 2013-15: a retrospective study. Lancet. 2016;387:2125-32. 20. Teixeira MG, Costa MCN, Oliveira WK, et al. The epidemic of Zika virus-related microcephaly in Brazil: detection, control, etiology, and future scenarios. Am J Public Health. 2016;106:601-5. 21. Brasil P, Pereira JP Jr, Moreira ME, et al. Zika virus infection in pregnant women in Rio de Janeiro. N Engl J Med. 2016;375:2321-34. 22. Chan JF, Choi GK, Yip CC, et al. Zika fever and congenital Zika syndrome: an unexpected emerging arboviral disease. J Infect. 2016;72:507-24. 23. Costa F, Sarno M, Khouri R, et al. Emergence of congenital Zika syndrome: viewpoint from the front lines. Ann Intern Med. 2016; 164:689-91. 24. Driggers RW, Ho CY, Korhonen EM, et al. Zika virus infection with prolonged maternal viremia and fetal brain abnormalities. N Engl J Med. 2016;374:2142-51. 25. Mlakar J, Korva M, Tul N, et al. Zika virus associated with microcephaly. N Engl J Med. 2016;374:951-8. 26. Bell TM, Field EJ, Narang HK. Zika virus infection of the central nervous system of mice. Arch Gesamte Virusforsch. 1971;35:183-93. 27. Dick GW. Zika virus. II. Pathogenicity and physical properties. Trans R Soc Trop Med Hyg. 1952;46:521-34. 28. Miner JJ, Cao B, Govero J, et al. Zika virus infection during pregnancy in mice causes placental damage and fetal demise. Cell. 2016;165:1081-91. 29. Noronha L, Zanluca C, Azevedo ML, et al. Zika virus damages the human placental barrier and presents marked fetal neurotropism. Mem Inst Oswaldo Cruz. 2016;111:287-93. 30. Klase ZA, Khakhina S, Schneider AB, et al. Zika fetal neuropathogenesis: etiology of a viral syndrome. PLoS Negl Trop Dis. 2016;10:e0004877. 31. Wang J, Ling Feng. Zika virus infection and microcephaly: evidence for a causal link. Int J Environ Res Public Health. 2016;13. pii 1031. 32. Hajra A, Bandyopadhyay D, Heise L, et al. Zika and pregnancy: a comprehensive review. Am J Reprod Immunol. 2017;77. doi:10.1111/aji.12607. Epub 2016 Nov 25. 33. Ticconi C, Pietropolli A, Rezza G. Zika virus infection and pregnancy: what we do and do not know. Pathog Glob Health. 2016; 110:262-8. 34. Oliveira-Szejnfeld PS, Levine D, Melo ASO, et al. Congenital brain abnormalities and Zika virus: what the radiologist can expect to see prenatally and postnatally. Radiology. 2016;281:203-18. 35. Aragão MFV, van der Linden V, Brainer-Lima AM, et al. Clinical features and neuroimaging (CT and MRI) findings in presumed Zika virus related congenital infection and microcephaly: retrospective case series study. BMJ. 2016;353:i1901. 36. Hazin NA, Poretti A, Martelli CMT, et al. Computed tomographic findings in microcephaly associated with Zika virus. N Engl J Med. 2016;374:2193-5. 37. Mehrjardi MZ, Keshavarz E, Poretti A, et al. Neuroimaging findings of Zika virus infection: a review article. Jpn J Radiol. 2016;34:765-70. 38. Mehrjardi MZ, Poretti A, Huisman TAGM, et al. Neuroimaging findings of congenital Zika virus infection: a pictorial essay. Jpn J Radiol. 2017;35:89-94. 39. Moore CA, Staples JE, Dobyns WB, et al. Characterizing the pattern of anomalies in congenital Zika syndrome for pediatric clinics. JAMA Pediatr. 2017;171:288-95. 40. Werner H, Sodré D, Hygino C, et al. First trimester intrauterine Zika virus infection and brain pathology: prenatal and postnatal neuroimaging findings. Prenat Diagn. 2016;36:785-9. 41. Aragão MFVV, Holanda AC, Brainer-Lima AM, et al. Nonmicrocephalic infants with congenital Zika syndrome suspected only after neuroimaging evaluation compared with those with microcephaly at birth and postnatally: how large is the Zika virus "iceberg". AJNR Am J Neuroradiol. 2017;38:1427-34. 42. Aragão MFVV, Brainer-Lima AM, Holanda AC, et al. Spectrum of spinal cord, spinal root, and brain MRI abnormalities in congenital Zika syndrome with and without arthrogryposis. AJNR Am J Neuroradiol. 2017;38:1045-53. 43. van der Linden V, Pessoa A, Dobyns W, et al. Description of 13 infants born during October 2015-January 2016 with congenital Zika virus infection without microcephaly at birth - Brazil. MMWR Morb Mortal Wkly Rep. 2016;65:1343-8. 1. Mestrando, Médico Neurorradiologista do Instituto Estadual do Cérebro Paulo Niemeyer, Rio de Janeiro, RJ, Brasil 2. Membro Titular do Colégio Brasileiro de Radiologia e Diagnóstico por Imagem (CBR), Médico Neurorradiologista do Instituto Estadual do Cérebro Paulo Niemeyer, Rio de Janeiro, RJ, Brasil 3. Doutor, Médico Neurorradiologista, Chefe do Instituto Estadual do Cérebro Paulo Niemeyer, Rio de Janeiro, RJ, Brasil 4. Doutora, Médica Neurorradiologista do Instituto Estadual do Cérebro Paulo Niemeyer, Rio de Janeiro, RJ, Brasil 5. Professor Titular da Universidade Federal do Rio de Janeiro (UFRJ), Rio de Janeiro, RJ, Brasil Endereço para correspondência: Dr. Bruno Niemeyer F. Ribeiro Instituto Estadual do Cérebro Paulo Niemeyer – Departamento de Radiologia Rua do Rezende, 156, Centro Rio de Janeiro, RJ, Brasil, 22231-092 E-mail: bruno.niemeyer@hotmail.com Recebido para publicação em 9/5/2017. Aceito, após revisão, em 28/7/2017. Trabalho realizado no Departamento de Radiologia do Instituto Estadual do Cérebro Paulo Niemeyer, Rio de Janeiro, RJ, Brasil. |
|
Av. Paulista, 37 - 7° andar - Conj. 71 - CEP 01311-902 - São Paulo - SP - Brazil - Phone: (11) 3372-4544 - Fax: (11) 3372-4554