Radiologia Brasileira - Publicação Científica Oficial do Colégio Brasileiro de Radiologia
AMB - Associação Médica Brasileira CNA - Comissão Nacional de Acreditação
 Vol. 48 nº 4 - Jul. / Ago. of 2015
Vol. 48 nº 4 - Jul. / Ago. of 2015
|
ARTIGO DE REVISÃO
|
|
|
|
|
Autho(rs): Gustavo Felix Marconi1; Tulio Augusto Alves Macedo2 |
|
|
Descritores: Ombro; Ressonância magnética; Musculoesquelético; Artefatos; Armadilhas. |
|
|
Resumo: INTRODUÇÃO
A ressonância magnética (RM) tem revolucionado o diagnóstico de lesões do sistema musculoesquelético, tornando-se, muitas vezes, o método de escolha por sua capacidade de avaliação dos tecidos moles e excepcional facilidade de aquisição em vários planos. Além disso, a RM também não utiliza radiação ionizante, o que é uma grande vantagem em comparação com outros métodos de imagem, como a radiografia e a tomografia computadorizada. Variação da normalidade é um termo que é comumente visto desde os primeiros dias do treinamento de residência médica. É extremamente comum a observação de variações da normalidade nos exames de RM do sistema musculoesquelético, em virtude de sua excelente capacidade de demonstrar os tendões, os músculos e cartilagens, ossos, entre outras estruturas. Mesmo com uma enorme vantagem para a avaliação do sistema musculoesquelético em relação aos outros métodos de imagem, às vezes diagnósticos falso-positivos podem surgir, em razão de armadilhas de imagem ou variantes anatômicas normais. Estes falsos diagnósticos podem ser prejudiciais para o paciente e podem causar desconforto ao radiologista. Muitos destes erros de diagnóstico podem ser causados pela falta de conhecimento da anatomia, com as suas muitas variações e particularidades. Além disso, estas armadilhas podem acontecer devido às características do processo físico de aquisição de imagem e ao posicionamento do paciente. Por isso, é essencial que os radiologistas tenham uma sólida compreensão das estruturas anatômicas que possam ter aparência variada e diferenciá-las das verdadeiras doenças que afetam o sistema musculoesquelético. Nesta revisão, descrevemos os artefatos e armadilhas mais relevantes na rotina diária da RM do ombro. Pretendemos ser uma referência útil, consistente e abrangente para os residentes iniciantes e radiologistas que trabalham com sistema musculoesquelético, a fim de desenvolver relatórios mais precisos e ajudá-los a evitar erros. TENDÕES Tendão da cabeça longa do bíceps braquial A porção intra-articular da cabeça longa do bíceps origina-se predominantemente do labrum superior (complexo bicipitolabral)(1). A fixação do tendão com o labrum superior também muda de acordo com as contribuições anterior e posterior, descrito como segue(2): 1) apenas o labrum posterior; 2) predominantemente o labrum posterior com pequeno ponto de fixação para o labrum anterior; 3) origens idênticas do labrum anterior e posterior; 4) predominantemente o labrum anterior com pequeno ponto de fixação para o labrum posterior. Raramente, porções do tendão do bíceps também podem acompanhar a própria cápsula, o manguito rotador, ou diretamente para o tubérculo supraglenoidal(3-5). Além da variação no local da fixação tendínea, existe uma variação no aspecto do complexo bicipitolabral. No tipo 1, o complexo fixa-se firmemente na glenoide superior. No tipo 2, o complexo tem um pequeno sulco sublabral e que pode simular rotura labral. No tipo 3, o complexo bicipitolabral tem um lábio meniscoide, com um grande sulco(6). A cabeça longa do tendão do bíceps braquial atravessa a articulação glenoumeral, chegando ao intervalo rotador, onde é intracapsular embora extrassinovial. Possíveis armadilhas de imagem da porção intracapsular incluem sinal intermediário, ao contrário do habitual baixo sinal. Isso se dá devido ao artefato de ângulo mágico. Este artefato refere-se ao aumento de sinal nas sequências com tempo de eco curto (por exemplo, T1 ou DP spin-eco), ocorrendo em imagens de RM de tecidos com fibras de colágeno bem ordenadas em uma direção (tendão ou cartilagem hialina). Este artefato manifesta-se quando tais fibras fazem um ângulo de cerca de 54,7° com o campo magnético(7). Uma outra armadilha pode ocorrer pelo fato de que a porção intra-articular do tendão atravessa de superior e, posteriormente, a partir do sulco bicipital, em direção ao complexo bicipitolabral, e o tendão pode parecer deslocado medialmente, simulando subluxação. Também podemos visualizar vinculas no interior do sulco bicipital, que correspondem a bandas sinoviais dentro da bainha (Figura 1). Além disso, vasos sanguíneos podem ser identificados no interior do sulco bicipital (Figura 2). 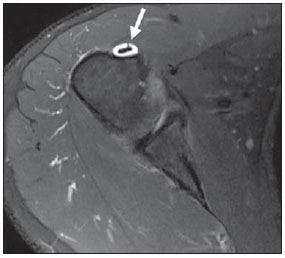 Figura 1. Vincula do bíceps (mesotendão). O tendão do bíceps obtém seu suprimento sanguíneo a partir de um mesotendão (seta), também chamado de vincula tendínea. 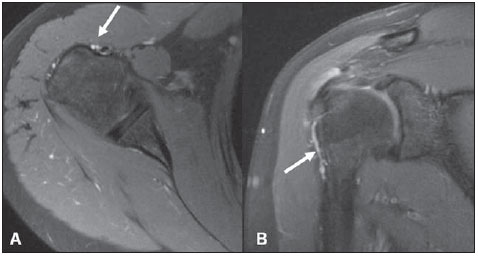 Figura 2. Vasos adjacentes ao tendão da cabeça longa do bíceps (setas). Algumas variações anatômicas na origem da cabeça longa do bíceps braquial têm sido descritas. A variação mais frequente do bíceps braquial é no número de ventres musculares. Embora cabeças supranumerários sejam frequentes, a ausência da cabeça longa ou curta é rara(8). Foram descritas cabeças do bíceps supranumerárias na ordem de 3, 4 e até 5(9). Embora a bifidez tendínea ou duplicação constitua uma variação normal, pode ser confundida com rotura longitudinal tipo split (Figura 3). 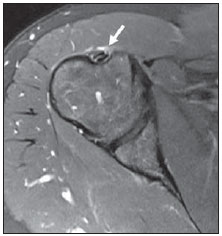 Figura 3. Tendão da cabeça longa do bíceps bífido (seta). Manguito rotador O tendão supraespinal geralmente se insere na tuberosidade maior do úmero. No entanto, raramente ele pode se inserir ectopicamente dentro do sulco bicipital. Mochizuki et al.(10) demonstraram que o tendão pode também ter a inserção na tuberosidade menor. Clark et al.(11) demonstraram a dificuldade na individualização das fibras dos tendões supraespinal e infraespinal (Figura 4). Em alguns casos, simplesmente não se pode dizer exatamente qual tendão está acometido. 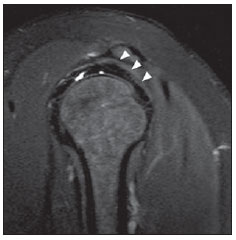 Figura 4. Próximo à inserção é geralmente difícil determinar onde termina o tendão supraespinal e onde começa o infraespinal. O artefato de ângulo mágico também pode ocorrer no tendão supraespinal em sequências com tempo de eco curto (Figura 5), da mesma forma que ocorre na porção intra-articular do tendão da cabeça longa do bíceps braquial. Nestes casos, as imagens ponderadas em T2 são muito úteis para distinguir artefato de ângulo mágico de tendinose ou rotura parcial (Figura 6). A área de sinal alto dentro do tendão não persiste ou é atenuada em imagens ponderadas em T2 com TE longo(12). 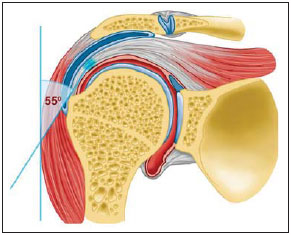 Figura 5. Ângulo mágico e o manguito rotador. Aumento de sinal no tendão supraespinal nas sequências com TE curto. 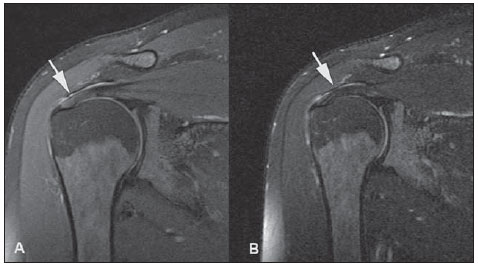 Figura 6. Ângulo mágico e o manguito rotador. Imagens coronais DP e T2 na região da inserção do tendão supraespinal. À esquerda, vemos um aumento de sinal com TE baixo (seta), não visto nas imagens com TE longo à direita (seta). Outra armadilha envolvendo o tendão supraespinal é o pequeno sulco de osso desnudo entre a inserção óssea e a cartilagem articular (Figura 7). A presença deste sulco é importante porque esta pequena área de exposição óssea não deve ser confundida com uma lesão condral ou mesmo uma rotura parcial(13). 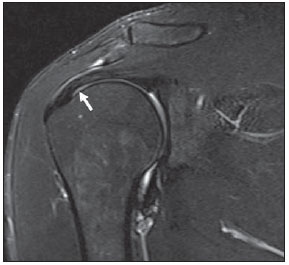 Figura 7. Um pequeno sulco entre a inserção óssea do supraespinal e a cartilagem articular (seta) é um achado normal. VARIAÇÕES DA CÁPSULA E DOS LIGAMENTOS GLENOUMERAIS Ligamento glenoumeral inferior O ligamento glenoumeral inferior (LGUI) é o principal e maior ligamento estabilizador do ombro. Estabiliza o úmero em rotação interna e externa durante a abdução. O LGUI contém duas bandas distintas: anterior e posterior, que formam o recesso axilar da cápsula articular. O ligamento geralmente está presente como um espessamento da cápsula articular e pode ser confundido com capsulite adesiva(3). Ligamento glenoumeral médio O ligamento glenoumeral médio (LGUM) estabiliza o ombro em abdução e pode ter grande espectro de variações anatômicas. Este ligamento pode se fixar ao labrum anterossuperior, geralmente logo abaixo da origem do ligamento glenoumeral superior, ou se fixar na porção anterior do colo da escápula. Neste caso, não deve ser confundido com lesão capsular associada a instabilidade anterior. O LGUM também pode ter uma inserção conjunta com o ligamento glenoumeral superior (LGUS), com o LGUI ou mesmo com o tendão da cabeça longa do bíceps, particularmente nos casos em que o ligamento glenoumeral superior é ausente. Podemos encontrar o LGUM espessado (aspecto de cordão) ou afilado(14). A associação de espessamento do LGUM e ausência do labrum anterossuperior é chamada de complexo de Buford (Figura 8). Ocorre espessamento compensatório ligamentar devido ao labrum ausente. O complexo Buford é encontrado em 1,5% dos ombros(15) e não deve ser confundido com destacamento do labrum anterossuperior(3). 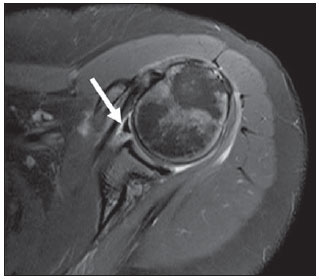 Figura 8. Espessamento do ligamento glenoumeral médio (seta) e ausência do labrum anterossuperior (complexo Buford). Além disso, o LGUM pode ser duplicado. Em tais casos, deve ser distinguido de uma lesão SLAP(3). Ainda, esse ligamento pode ser redundante ou se unir com o LGUI ou cápsula anterior antes de se incorporar na base da tuberosidade menor do úmero. Semelhante ao LGUI, variações do LGUM podem produzir modificações no tamanho e na posição dos recessos capsulares. Ligamento glenoumeral superior O ligamento glenoumeral superior pode estar ausente em 3% dos ombros(3). Normalmente, ele se origina no labrum anterossuperior, logo anterior do complexo bicipitolabral, com uma inserção conjunta com o LGUM ou diretamente do tendão do bíceps proximal(16). Um forame está normalmente presente entre a LGUS e o LGUM, o que permite a comunicação entre a articulação glenoumeral e o recesso subescapular. Além disso, o LGUS é geralmente fino, mas pode estar espessado, particularmente nos casos em que o LGUM está ausente. CÁPSULA SINOVIAL A cápsula pode se inserir na margem da glenoide (tipo I), colo da glenoide (tipo II), ou mais medialmente na escápula (tipo III)(17). Tipos II e III não devem ser confundidos com frouxidão capsular pós-trauma. Também, não há nenhuma correlação entre a redundância da cápsula anterior e instabilidade anterior(3). VARIAÇÕES DO LABRUM Variações anatômicas da forma e contorno do labrum são comuns. Elas costumam ocorrer na metade superior do labrum, perto da inserção de muitas das estruturas estabilizadoras capsulares. Essas variações podem ser facilmente confundidas com uma afecção labral ou capsular. O forame sublabral é uma variação anatômica localizada no labrum anterossuperior, onde é separado da borda glenóidea anterior, permitindo a comunicação entre a articulação glenoumeral e o recesso subescapular (Figura 9). Na artrorressonância, é uma variação importante de se reconhecer porque pode ser mal interpretada como extensão anterior de uma lesão SLAP(3). 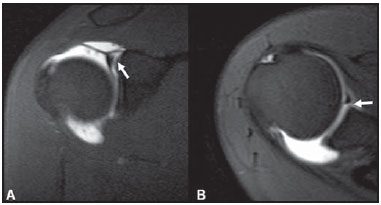 Figura 9. O forame sublabral (setas) é uma variação anatômica e, por vezes, pode não ser fácil diferenciá-lo de rotura labral. Devemos diferenciar o forame sublabral do sulco sublabral. O sulco sublabral (ou recesso) é definido como um intervalo entre o complexo bicipitolabral e a borda superior da glenoide. Isto ocorre nos tipos 2 e 3, conforme visto anteriormente nas variações do cabo longo. Nesta condição, um espaço entre o complexo bicipitolabral e a glenoide pode ser visto, especialmente nas artrorressonâncias. Portanto, deve ser tomado cuidado para não diagnosticar erroneamente como SLAP. Um sulco sublabral normal deve ter uma largura e profundidade semelhantes. Além do mais, o sulco não é visto posterior à inserção do TCLB nas imagens axiais. Nas imagens coronais, o sulco é paralelo ao contorno da glenoide(6). Anormalidade de sinal além do sulco é suspeita para rotura SLAP (Figura 10). 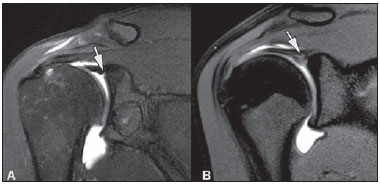 Figura 10. Imagem coronal T1 de artrorressonância demonstra um sulco normal na região do complexo bicipitolabral (seta), que normalmente é paralelo à glenoide (A). Nas lesões SLAP, a alteração de sinal se estende para a substância do labrum superior (B). Por fim, intensidade de sinal intermediária pode ser observada na interface do lábio e glenoide. Este sinal intermediário é consistente com uma zona de transição histológica entre a cartilagem hialina e tecido fibroso ou fibrocartilaginoso, o que também não deve ser confundido com lesão(3). RECESSOS ARTICULARES E BURSAS O recesso subescapular é uma extensão da articulação glenoumeral, localizado no aspecto posterior e anterossuperior ao tendão subescapular, normalmente logo abaixo do processo coracoide. Portanto, pode ser confundido com a bursa subcoracoide (Figura 11). O recesso subescapular se comunica livremente com a articulação glenoumeral por meio de vários possíveis forames sinoviais, localizados entre os ligamentos glenoumerais. É importante afirmar que não há comunicação entre a articulação glenoumeral e a bursa subcoracoide em ombros normais. No entanto, uma comunicação entre a bursa subacromial-subdeltoideana e a bursa subcoracoide pode existir(18). 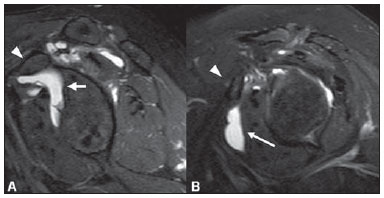 Figura 11. Recesso subescapular (A) versus bursa subcoracoide (B). O recesso subescapular se comunica com a articulação glenoumeral (seta curta). A bursa subcoracoide está localizada anterior ao tendão subescapular e inferior ao processo coracoide, não se comunicando com a cavidade articular. Processo coracoide (cabeças de setas). VARIAÇÕES DE POSIÇÃO Os tendões supraespinal e infraespinal são mais bem visualizados com o ombro em rotação externa. Esses tendões ficam fora do plano padrão em imagens coronal e sagital quando o úmero é rodado internamente ou excessivamente rodado externamente. Nesta condição, o aumento da sobreposição dos tendões pode dificultar o diagnóstico de possíveis lesões. Ainda, em caso de rotação interna exagerada, pode haver um falso espessamento do tendão subescapular ou anormalidade de sinal no LGUM e estruturas capsulares (Figura 12). Este posicionamento também pode resultar na intensidade de sinal anormal nos tendões supraespinal e infraespinal, provavelmente devido ao efeito do ângulo mágico. 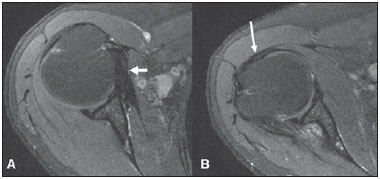 Figura 12. Rotação interna exagerada na imagem A, simulando espessamento do tendão subescapular (seta curta). O tendão é certamente normal (seta longa) com rotação externa (B). A rotação interna também pode dificultar a avaliação do tendão infraespinal, já que interposição das fibras musculares e fibras colágenas é mais bem observada com o ombro em rotação externa. Isto é devido a posição dos tendões do manguito rotador paralela ao plano da secção de imagens coronais oblíquas(19). ACRÔMIO Com base em sua forma, o acrômio foi classificado em quatro tipos(20): tipo 1 (linear ou plano); tipo 2 (curvo); tipo 3 (ganchoso); tipo 4 (invertido). Este quarto tipo foi posteriormente adicionado e é caracterizado por uma superfície inferior convexa ou apontando para cima. Essas variações morfológicas do acrômio (Figura 13) podem ser vistas tanto nas radiografias em Y da escápula quanto nas imagens sagitais oblíquas na RM(21). 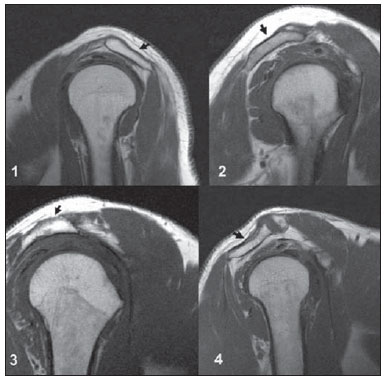 Figura 13. Os números representam cada tipo de acrômio. Acredita-se que um acrômio do tipo 3 ou entesófito proeminente podem desempenhar um papel fundamental na síndrome do impacto subacromial(20) e lesão na borda anterior do tendão supraespinal. Inclinações anterior e lateral do acrômio também podem estar relacionadas a lesão do manguito rotador(22). Embriologicamente, o acrômio pode ser dividido em vários centros de ossificação: o basiacromion, o meta-acromion, o mesoacromion e o preacromion (Figura 14). Estes centros de ossificação podem ser fisiologicamente encontrados durante a adolescência. Depois dos 25 anos de idade, a não fusão pode resultar na formação de um ossículo acessório, chamado de os acromiale(3), o qual é melhor identificado nas imagens axiais de RM, onde é vista uma falha entre a medula contendo gordura do acrômio distal e o osso não fundido. 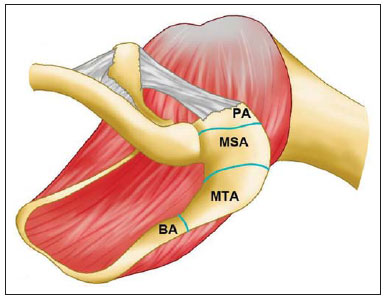 Figura 14. Centros de ossificação do acrômio. Basiacromion (BA), meta-acromion (MTA), mesoacromion (MSA) e preacromion (PA). O os acromiale forma uma pseudoarticulação com a base do acrômio por intermédio do tecido fibroso, periósteo, cartilagem ou sinóvia. As imagens demonstram uma "segunda articulação acromioclavicular" (Figura 15), onde o os acromiale é visto articulando com a clavícula. É importante identificar essa condição porque ela desempenha um papel no desenvolvimento de sintomas de impacto do ombro, em função do deslocamento inferior durante a contração do músculo deltoide. As alterações degenerativas dessa pseudoarticulação também podem ocorrer na sincondrose ou associadas a osteoartrite acromioclavicular(3). 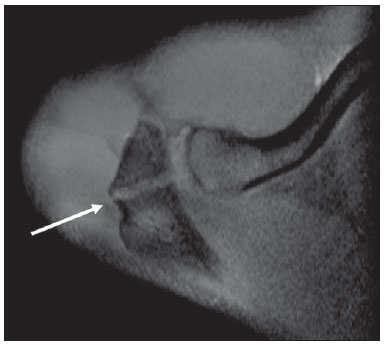 Figura 15. Os acromiale. ÚMERO Uma chanfradura normal é muitas vezes vista na face posterior do úmero, próximo da junção da cabeça e diáfise proximal. Esta é uma armadilha potencial em RM e não deve ser confundida com lesão de Hill-Sachs (Figura 16). Esta distinção torna-se importante em pacientes com histórico de instabilidade glenoumeral, porque a presença de uma lesão de Hill-Sachs pode justificar o tratamento cirúrgico. Normalmente, os defeitos de Hill-Sachs são vistos nas imagens axiais mais superiores, a 5 mm do topo da cabeça do úmero superolateralmente. O sulco anatômico normal do úmero encontra-se geralmente de 20 a 30 mm a partir do topo da cabeça umeral e está posicionado mais medial e posteriormente nas imagens axiais. A profundidade e a largura do defeito não são indicadores confiáveis para a diferenciação(23). 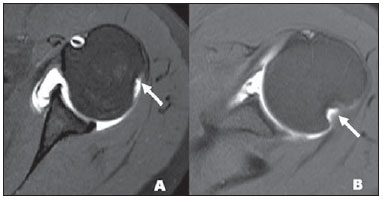 Figura 16. Incisura normal no aspecto posterior da cabeça umeral (A). O defeito de Hill-Sachs é visto nas imagens axiais mais craniais (B). GLENOIDE A cavidade glenoide rasa oferece maior amplitude de movimento da articulação glenoumeral em detrimento à estabilidade. Esta estabilidade é obtida pelas estruturas circundantes, em particular os ligamentos glenoumerais, labrum e manguito rotador. Algumas anomalias da imagem e variações da glenoide podem estar presentes. Na área central da cavidade glenoide, pode-se encontrar uma área de osso subcondral espessado (tubérculo de Ossaki) com cartilagem sobrejacente afilada (Figura 17). Não deve ser confundido com uma área de desgaste ou perda condral(3). Por outro lado, um defeito de espessura focal da cartilagem, sem espessamento do osso subjacente pode ser interpretado como uma variante normal(3). 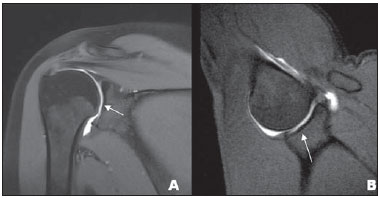 Figura 17. Tubérculo of Ossaki. Área de espessamento focal do osso subcondral, recoberta por cartilagem afilada (setas). A glenoide pode ter diferentes formas quando vista no plano sagital: arredondada, oval, em forma de lágrima ou em forma de pera. A forma baseia-se nas variações da aparência da incisura glenoide, que pode ser proeminente, pequena ou ausente. A incisura glenoidal encontra-se na margem anterior e terço superior, usualmente determinando a aparência em forma de pêra da glenoide em imagens sagitais. Uma cavidade glenoide oval nas imagens sagitais é causada pela ausência de incisura. O labrum não está fixado ao rebordo ósseo na região da incisura, o que resulta no recesso sublabral(24). A cavidade glenoidal é muitas vezes mais côncava inferiormente do que superiormente(25). Além disso, a borda posterior da glenoide também pode variar em forma e configuração, apresentando três formas predominantes: 1) pontuda (normal); 2) arredondada (em J); 3) deficiência óssea em forma triangular (delta)(25). As formas J e delta estão associadas com instabilidade posterior atraumática(26). Na RM, a distinção entre as diferentes formas do labrum posterior pode ser difícil porque há uma mistura da baixa intensidade do sinal entre o osso cortical da glenoide e o tecido fibroso. MEDULA ÓSSEA Sinal heterogêneo na medula óssea é normalmente observado na região da cabeça e do colo umeral. Em pacientes adultos, medula vermelha pode ser vista fisiologicamente abaixo da cicatriz fisária, com sinal ligeiramente hipointenso nas imagens ponderadas em T1. A medula vermelha não deve ser confundida com processos infiltrativos, nódulos ou tumores. Nos processos infiltrativos, o sinal de medula tornase nitidamente baixo, hipointenso em relação ao músculo (Figura 18). 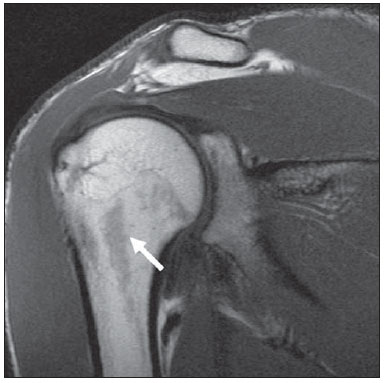 Figura 18. Estriações normais na medula óssea. REFERÊNCIAS 1. Pal GP, Bhatt RH, Patel VS. Relationship between the tendon of the long head of biceps brachii and the glenoidal labrum in humans. Anat Rec. 1991;229:278-80. 2. Vangsness CT Jr, Jorgenson SS, Watson T, et al. The origin of the long head of the biceps from the scapula and glenoid labrum. An anatomical study of 100 shoulders. J Bone Joint Surg Br. 1994;76:951-4. 3. Fitzpatrick D, Walz DM. Shoulder MR imaging normal variants and imaging artifacts. Magn Reson Imaging Clin N Am. 2010;18:615-32. 4. MacDonald PB. Congenital anomaly of the biceps tendon and anatomy within the shoulder joint. Arthroscopy. 1998;14:741-2. 5. Yeh L, Pedowitz R, Kwak S, et al. Intracapsular origin of the long head of the biceps tendon. Skeletal Radiol. 1999;28:178-81. 6. Kwak SM, Brown RR, Resnick D, et al. Anatomy, anatomic variations, and pathology of the 11- to 3-o'clock position of the glenoid labrum: findings on MR arthrography and anatomic sections. AJR Am J Roentgenol. 1998;171:235-8. 7. Bydder M, Rahal A, Fullerton GD, et al. The magic angle effect: a source of artifact, determinant of image contrast, and technique for imaging. J Magn Reson Imaging. 2007;25:290-300. 8. Borghei P, Tehranzadeh J. Bifurcation of the long head of the biceps brachii. Appl Radiol. 2010;39:33-5. 9. Kosugi K, Shibata S, Yamashita H. Supernumerary head of biceps brachii and branching pattern of the musculocutaneus nerve in Japanese. Surg Radiol Anat. 1992;14:175-85. 10. Mochizuki T, Sugaya H, Uomizu M, et al. Humeral insertion of the supraspinatus and infraspinatus. New anatomical finding regarding the footprint of the rotador cuff. J Bone Joint Surg Am. 2008;90:962-9. 11. Clark JM, Harryman DT 2nd. Tendons, ligaments, and capsule of the rotator cuff. Gross and microscopic anatomy. J Bone Joint Surg Am. 1992;74:713-25. 12. Erickson SJ, Cox IH, Hyde JS, et al. Effect of tendon orientation on MR imaging signal intensity: a manifestation of the "magic angle" phenomenon. Radiology. 1991;181:389-92. 13. Ruotolo C, Fow JE, Nottage WM. The supraspinatus footprint: an anatomic study of the supraspinatus insertion. Arthroscopy. 2004;20:246-9. 14. Beltran J, Bencardino J, Padron M, et al. The middle glenohumeral ligament: normal anatomy, variants and pathology. Skeletal Radiol. 2002;31:253-62. 15. Tirman PF, Feller JF, Palmer WE, et al. The Buford complex - a variation of normal shoulder anatomy: MR arthrographic imaging features. AJR Am J Roentgenol. 1996;166:869-73. 16. Beltran J, Bencardino J, Mellado J, et al. MR arthrography of the shoulder: variants and pitfalls. Radiographics. 1997;17:1403-12; discussion 1412-5. 17. Park YH, Lee JY, Moon SH, et al. MR arthrography of the labral capsular ligamentous complex in the shoulder: imaging variations and pitfalls. AJR Am J Roentgenol. 2000;175:667-72. 18. Schraner AB, Major NM. MR imaging of the subcoracoid bursa. AJR Am J Roentgenol. 1999;172:1567-71. 19. Davis SJ, Teresi LM, Bradley WG, et al. Effect of arm rotation on MR imaging of the rotator cuff. Radiology. 1991;181:265-8. 20. Bigliani LU, Ticker JB, Flatow EL, et al. The relationship of acromial architecture to rotator cuff disease. Clin Sports Med. 1991;10:823-38. 21. Peh WC, Farmer TH, Totty WG. Acromial arch shape: assessment with MR imaging. Radiology. 1995;195:501-5. 22. Edelson JG, Taitz C. Anatomy of the coraco-acromial arch. Relation to degeneration of the acromion. J Bone Joint Surg Br. 1992;74:589-94. 23. Richards RD, Sartoris DJ, Pathria MN, et al. Hill-Sachs lesion and normal humeral groove: MR imaging features allowing their differentiation. Radiology. 1994;190:665-8. 24. Prescher A, Klümpen T. The glenoid notch and its relation to the shape of the glenoid cavity of the scapula. J Anat. 1997;190(Pt 3):457-60. 25. Mulligan ME, Pontius CS. Posterior-inferior glenoid rim shapes by MR imaging. Surg Radiol Anat. 2005;27:336-9. 26. Weishaupt D, Zanetti M, Nyffeler RW, et al. Posterior glenoid rim deficiency in recurrent (atraumatic) posterior shoulder instability. Skeletal Radiol. 2000;29:204-10. 1. Mestre, Médico Assistente do Serviço de Radiologia e Diagnóstico por Imagem da Universidade Federal de Uberlândia (UFU), Uberlândia, MG, Brasil 2. Doutor, Médico Docente da Faculdade de Medicina da Universidade Federal de Uberlândia (UFU), Uberlândia, MG, Brasil Endereço para correspondência: Dr. Gustavo Felix Marconi Setor de Radiologia e Diagnóstico por Imagem Avenida Pará, 1720, Umuarama Uberlândia, MG, Brasil, 38405-320 E-mail: gustavofelixmarconi@gmail.com Recebido para publicação em 21/10/2013. Aceito, após revisão, em 22/4/2014. Trabalho realizado na Universidade Federal de Uberlândia (UFU), Uberlândia, MG, Brasil. |
|
Av. Paulista, 37 - 7° andar - Conj. 71 - CEP 01311-902 - São Paulo - SP - Brazil - Phone: (11) 3372-4544 - Fax: (11) 3372-4554