Radiologia Brasileira - Publicação Científica Oficial do Colégio Brasileiro de Radiologia
AMB - Associação Médica Brasileira CNA - Comissão Nacional de Acreditação
 Vol. 40 nº 1 - Jan. / Fev. of 2007
Vol. 40 nº 1 - Jan. / Fev. of 2007
|
ENSAIO ICONOGRÁFICO
|
|
|
|
|
Autho(rs): Ricardo Jorge Vital, Leandro Accardo de Mattos, Luís Ronan Marquez Ferreira de Souza, Sizenildo da Silva Figueirêdo, Jacob Szejnfeld |
|
|
Descritores: Testículos, Afecções testiculares benignas, Ultra-sonografia, Color Doppler |
|
|
Resumo:
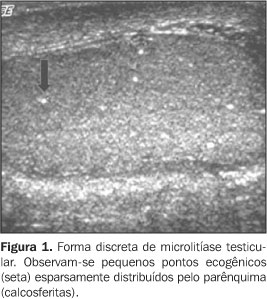
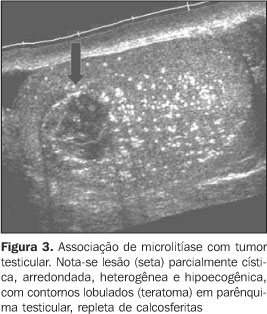
MICROLITÍASE TESTICULAR A microlitíase foi recentemente descrita e constitui-se numa alteração relativamente rara, observada incidentalmente em 0,6% a 0,75% dos pacientes submetidos a ultra-sonografia escrotal(1–4). Comumente, acomete o testículo de modo bilateral, mas foram relatados casos de unilateralidade em pacientes de 10 meses até 70 anos de idade(4,5). É clinicamente assintomática(2) e sua causa permanece desconhecida. O diagnóstico incidental da microlitíase testicular deve indicar uma avaliação clínica completa para a detecção de subfertilidade/infertilidade ou de doenças sistêmicas. Histologicamente, representa depósitos laminares de cálcio na luz dos túbulos seminíferos, chamados calcosferitas(6). Pode estar associada a outras entidades patológicas como síndrome de Klinefelter, criptorquidismo, síndrome de Down, pseudo-hermafroditismo masculino, microlitíase alveolar pulmonar, e a radioterapia prévia e estados de infertilidade(7). Inicialmente, acreditava-se que a microlitíase testicular era um processo benigno que não necessitaria de seguimento(7). No entanto, tem sido vista forte associação com a presença de tumores de células germinativas, particularmente o seminoma(5) e a neoplasia de células germinativas intratubulares, que progridem para carcinoma em 50% das vezes (Figura 3).
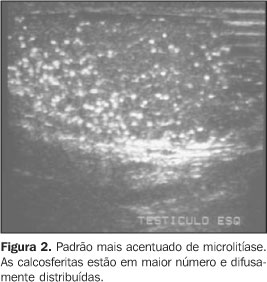
Ao estudo ultra-sonográfico, seu aspecto mais característico são múltiplos pequenos focos hiperecogênicos não-produtores de sombra acústica posterior, que variam de 1 a 3 mm de diâmetro(2,8). As calcificações ocorrem dispersas pelo parênquima testicular, mas podem distribuir-se perifericamente ou de forma segmentar (Figuras 1 e 2). Embora elas não apresentem sombra acústica posterior, ocasionalmente podem gerar artefatos em cauda de cometa ou um padrão cintilante ao Doppler colorido(2). Para o diagnóstico ultra-sonográfico, o critério mais aceito é a identificação de um número mínimo de cinco microcalcificações por campo de imagem(9). Existem evidências científicas que justificam o acompanhamento ultra-sonográfico dos pacientes portadores de microlitíase, com a finalidade de diagnosticar precocemente os tumores testiculares. Por esse motivo, alguns autores têm recomendado acompanhamento ultra-sonográfico anual e estímulo ao auto-exame do paciente acometido(2,4,10).
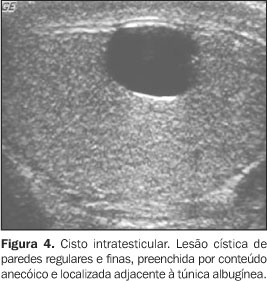
CISTO SIMPLES INTRATESTICULAR Os cistos intratesticulares são lesões detectadas incidentalmente em homens de 40 anos ou mais de idade, com dimensões variando de 2 mm até 2 cm de diâmetro. Podem ser uni ou multiloculados(2) e usualmente são únicos e não-palpáveis, podendo ser múltiplos e bilaterais(11,12). A patogenia é mal conhecida e três teorias são propostas: a) congênita, na qual os cistos simples intratesticulares seriam decorrentes do aumento na secreção de células epiteliais ou da distensão cística de remanescentes wolffianos ou mullerianos no parênquima testicular; b) pós-traumática; c) pós-inflamatória. Microscopicamente, são revestidos por células cubóides não-ciliadas ou planas, circundadas por parênquima testicular com conteúdo seroso(2). Os cistos intratesticulares podem ser encontrados em qualquer porção, porém são vistos mais freqüentemente próximos ao mediastino testicular e adjacentes à túnica albugínea, associados a espermatoceles extratesticulares. Na ultra-sonografia o cisto simples apresenta-se anecóico, bem definido, com paredes imperceptíveis e reforço acústico posterior, e localizado no interior do parênquima testicular(11) (Figura 4).
Estes cistos perdem seu aspecto anecóico quando complicados com hemorragia e infecção, passando a apresentar ecos suspensos internos e fazendo diagnóstico diferencial com cisto epidermóide e teratoma(2). Cistos simples intratesticulares podem estar associados a outras anomalias congênitas como a síndrome de von Hippel-Lindau e displasias císticas(13).
ESPERMATOCELE INTRATESTICULAR Consiste numa lesão cística intraparenquimatosa adjacente ao mediastino testicular, na área da rete testis, podendo ser septada e em comunicação com os túbulos seminíferos. Na avaliação histológica apresentam parede fibromuscular circundada por epitélio cubóide, sendo que raramente são notados epitélios pseudo-estratificado ou ciliado(14). A ultra-sonografia evidencia lesões geralmente entre 1 cm e 2 cm, com reforço acústico posterior, geralmente anecóicas, podendo chegar a até mais de 15 cm. A espermatocele pode ser confundida com os cistos simples, porém suas paredes costumam ser mais irregulares(11,15,16).
VARICOCELE INTRATESTICULAR Enquanto a varicocele extratesticular é uma situação clínica comum, a sua forma intratesticular consiste numa rara entidade, vista em menos de 2% de uma população com sintomas escrotais(1,17). Geralmente ocorre à esquerda, associada a varicocele extratesticular homolateral, podendo também ser apenas intratesticular. A queixa mais freqüente é a dor local, enquanto infertilidade, edema ou massa escrotal são também sintomas comuns. Sua aparência ultra-sonográfica consiste em múltiplas estruturas tubulares serpiginosas e anecóicas, de variados tamanhos, geralmente maiores que 3 mm de diâmetro, localizadas ao redor do mediastino testicular(18). Estes vasos são mais freqüentemente encontrados à esquerda, durante a realização da manobra de esforço, preferencialmente na posição ortostática. Ao estudo com mapeamento por Doppler colorido é observado refluxo venoso à manobra de Valsalva, que é patognomônico(1,19). O diagnóstico diferencial inclui cistos testiculares, ectasia tubular da rete testis, hematoma, orquite focal e neoplasias císticas intratesticulares(17). Existe grande controvérsia sobre qual seria a característica ultra-sonográfica mais fidedigna do diagnóstico de varicocele discreta/inicial. Não há consenso neste assunto, porém a maioria dos urologistas, em nossa experiência prática, considera o refluxo venoso mais fidedigno do que a dilatação venosa.
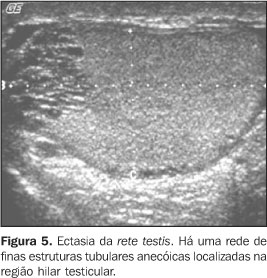
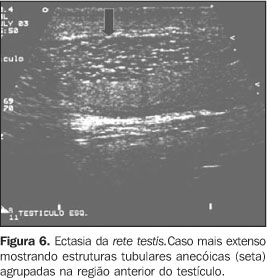
ECTASIA TUBULAR DA RETE TESTIS A ectasia tubular da rete testis consiste numa entidade benigna relativamente rara, que resulta da obstrução parcial ou completa dos ductos eferentes(16). Esta obstrução pode acontecer em diferentes níveis, podendo ser classificada em intra ou extratesticular. Nas lesões testiculares a obstrução localiza-se nos túbulos seminíferos ou nos tubos retos, geralmente decorrentes de episódios inflamatórios graves, como as orquites. Nas extratesticulares, as obstruções proximais decorrem de luxação ou arrancamento traumático do epidídimo, varicoceles testiculares e displasia cística. As obstruções médias são devidas a afecções próprias do epidídimo, como as epididimites, as espermatoceles e os cistos da albugínea, próximas ao mesmo. Já as obstruções distais são comumente pós-vasectomias ou cirurgia escrotal prévia(8,20). Geralmente, acometem pacientes acima dos 55 anos de idade, sendo freqüentemente bilaterais (45%) e assintomáticas(2,21). A aparência típica normal da rete testis consiste numa estrutura hipoecóica serpiginosa que comunica o mediastino testicular à cabeça do epidídimo, usualmente localizada na região póstero-lateral do testículo(20). A ultra-sonografia, nos casos de ectasia, revela numerosas pequenas estruturas tubulares e císticas, de conteúdo fluido e hipoecóico, no local da rete testis, próximas ao mediastino testicular. Ao mapeamento com Doppler colorido não se evidencia fluxo no seu interior(16), diferenciando-a da varicocele intratesticular. Ocasionalmente, pode ser identificado o padrão de pseudocisto(2) (Figuras 5 e 6).
É importante a diferenciação da ectasia tubular da rete testis com os tumores testiculares, tais como o adenocarcinoma da rete testis, o cistadenoma epididimário, o teratoma, o linfoma não-Hodgkin e a dilatação dos túbulos seminíferos secundária a neoplasias testiculares(16,22). Em casos duvidosos, a ressonância magnética pode ser útil, mostrando estruturas tubulares que não se realçam após administração de gadolínio intravenoso, com sinal baixo homogêneo em imagens ponderadas em T1 e sinal alto ou intermediário em T2(22).
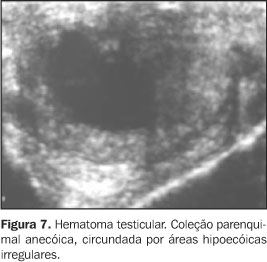
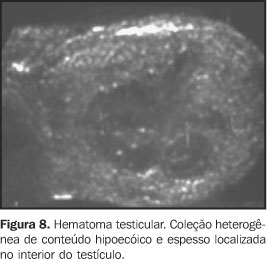
TRAUMA TESTICULAR O trauma testicular comumente resulta de acidentes automobilísticos e da prática de esportes, podendo levar a contusão, hematoma, fratura ou até mesmo a ruptura testicular, que é considerada emergência cirúrgica(21). Nos traumas fechados há indicação formal de realização de ultra-sonografia, a fim de avaliar a viabilidade testicular, sua vascularização e para servir de base para futuros controles(6). Os hematomas são identificados, à ultra-sonografia, como lesões testiculares heterogêneas, podendo tornar-se complexas, com componentes císticos. O acompanhamento ultra-sonográfico é essencial até a resolução completa das alterações testiculares, pois é comum a atrofia pós-traumática. Esta atrofia ocorre devido a isquemia decorrente do aumento da pressão na túnica, secundária à formação do hematoma(23) (Figuras 7 e 8).
A fratura da túnica albugínea é outra afecção caracterizada por falha (descontinuidade) no contorno do órgão e até mesmo protrusão externa da polpa testicular pela interrupção segmentar do revestimento ecogênico testicular (túnica albugínea)(1). Já o diagnóstico de fratura testicular é feito quando há uma faixa hipoecogênica irregular dividindo o testículo em duas ou mais partes. O diagnóstico diferencial com uma artéria transmediastinal não é fácil. As fraturas com grande dano testicular têm aspecto heterogêneo da ecotextura(1).
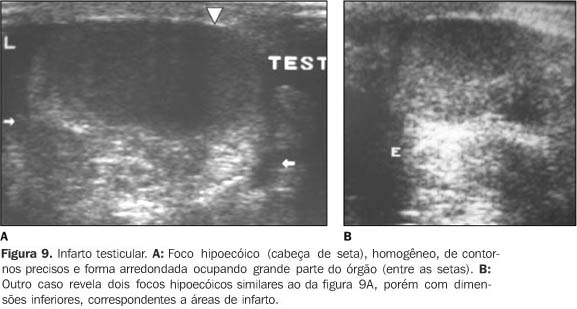
INFARTO TESTICULAR O infarto testicular é associado a episódios de torsão subaguda ou a fenômeno infeccioso, que determinam zonas de isquemia no parênquima testicular(2). Mais raramente, os infartos segmentares são revelados durante um quadro de dor acentuada devido a várias etiologias, tais como trauma, embolia arterial, tromboses venosas e angiopatias diversas(2). Outra origem iatrogênica ocorre com a secção ou ligadura dos elementos vasculares do cordão espermático na realização de hernioplastia inguinal. Sua aparência ultra-sonográfica depende da idade e da gravidade do insulto(23). Numa fase precoce, a ultra-sonografia não mostra modificações de ecogenicidade. Posteriormente, as zonas isquêmicas podem ser únicas ou múltiplas, e aparecem de forma arredondada e hipoecóica em um plano, e de forma mais triangular com bordas pouco precisas no plano perpendicular (Figura 9).
O estudo com mapeamento por Doppler colorido mostra a perfusão de zonas perilesionais hipervascularizadas e/ou ausência de fluxo nas lesões(2). Com a evolução clínica, as lesões tendem a diminuir de tamanho, calcificar e aumentar sua ecogenicidade, em decorrência de fibrose(23). Pequenas zonas de infarto, mais freqüentes, são de difícil diferenciação com pequenos tumores (que podem ser igualmente avascularizados), porém a forma triangular do infarto é um elemento semiológico discriminatório(2). Entre os diagnósticos diferenciais devem ser considerados o tumor e o abscesso testicular, que apresentam história clínica diversa(11). Em casos duvidosos, a ressonância magnética mostra realce do gadolínio em processos tumorais e ausência dele em casos de infarto(2). Infartos hemorrágicos podem raramente ocorrer como complicações de hernioplastias inguinais. O substrato anatomopatológico é a interrupção do fluxo venoso, gerando congestão local e necrose hemorrágica. À ultra-sonografia observa-se aumento do testículo com heterogeneidade difusa, associada a áreas hiperecogênicas de permeio, sugerindo zonas de liquefação com aspecto de líquido espesso. No exame de ressonância magnética, nota-se o sinal aumentado nas seqüências ponderadas em T1 típico de coleção hemorrágica, devido aos produtos de degradação da hemoglobina(2).
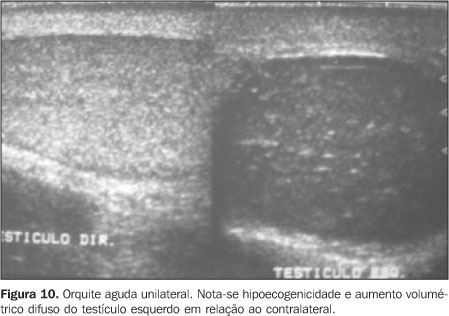
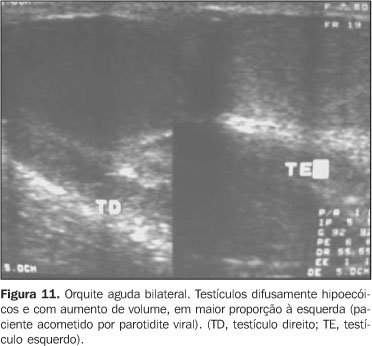
ORQUITE AGUDA Usualmente, a orquite resulta de extensão direta de inflamação do epidídimo ao testículo, que se torna agudamente edemaciado e doloroso(1,23). A orquite primária é comumente viral e associada a parotidite. Ao contrário das orquiepididimites bacterianas, as infecções virais são geralmente bilaterais(1). Nos adolescentes, os agentes mais comuns são os sexualmente transmitidos, como a Chlamydia trachomatis e a Neisseria gonorrhoeae. Em meninos pré-puberes e nos homens acima de 35 anos de idade, a doença é causada mais freqüentemente por Escherichia coli e por Proteus mirabilis(24). Na ultra-sonografia são descritos sinais indiretos de inflamação, tais como a hidrocele ou a piocele associada a espessamento da parede escrotal, formas estas que estão presentes na maioria dos casos. O envolvimento testicular difuso é confirmado pela presença de aumento volumétrico do parênquima, em conseqüência do edema testicular, que resulta numa ecotextura heterogênea(21). Quando o processo é focal, ele se apresenta como múltiplas lesões hipoecóicas dispersas pelo parênquima(21) (Figura 10). Nas orquites virais há um aumento volumétrico difuso e hipoecogenicidade homogênea ou heterogênea com zonas hipoecóicas periféricas(1) (Figura 11).
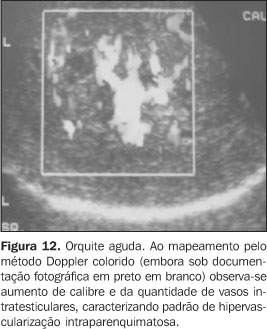
Como estes achados não são específicos da orquite, devem ser correlacionados com história clínica e exames laboratoriais. O paciente deve ser acompanhado até a total resolução dos achados e documentado por ultra-sonografia, objetivando excluir tumor, infarto e metástases. Ao estudo com mapeamento por Doppler colorido nota-se aumento do fluxo sanguíneo para o epidídimo e testículo, caracterizado pelo aumento de estruturas vasculares identificáveis por campo de visão, que deve ser sempre comparado com o testículo contralateral. A análise do índice de resistividade e do padrão espectral pode trazer informações úteis, pois nesses casos ocorre diminuição da resistência vascular em relação a indivíduos sadios(25) (Figura 12).
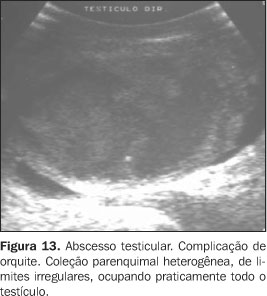
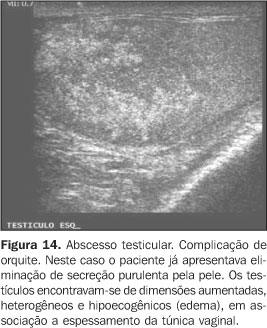
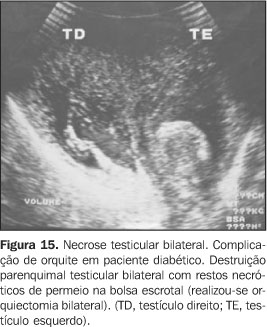
Nesse contexto, a ultra-sonografia também torna-se essencial na pesquisa da gravidade do processo, das complicações e dos elementos de diagnóstico diferencial, como uma torsão subaguda do testículo(1). Uma complicação infecciosa relativamente freqüente é o abscesso, que corresponde a uma coleção líquida hipoecogênica com contornos pouco regulares e com halo hipo/hiperecogênico, às vezes associado a sedimentos ecogênicos (débris). O mapeamento com Doppler colorido mostra aumento da vascularização perilesional e ausência de fluxo sanguíneo no interior do abscesso. Raramente, podem ser observadas bolhas de gás, que aparecem na forma de focos puntiformes hiperecóicos sobrenadantes(1) (Figuras 13, 14 e 15).
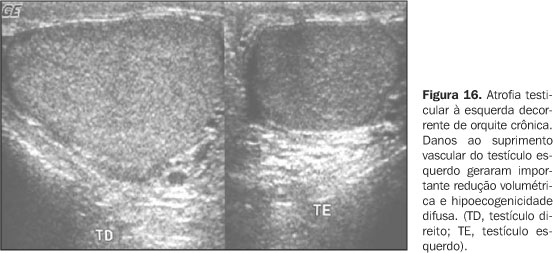
Outra complicação é a isquemia aguda gerada por compressão do pedículo vascular do cordão espermático, com conseqüente formação de trombos venosos intratesticulares. Ao mapeamento com Doppler colorido observa-se redução ou ausência de vascularização que contrasta com a hipervascularização do epidídimo adjacente(1). Com a evolução da clínica nota-se atrofia do testículo acometido (Figura 16).
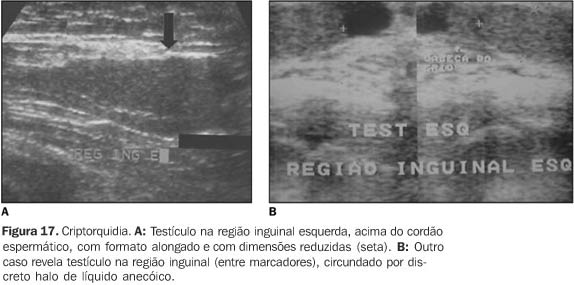
CRIPTORQUIDIA E ECTOPIA A freqüência de criptorquidia na população varia de 0,5% a 0,8%. O testículo não descido pode estar situado desde o hilo renal até o canal inguinal. Em um terço dos casos é bilateral, porém quando unilateral, o lado direito é o mais freqüentemente acometido. A localização mais comum é no canal inguinal (72% dos casos), seguida pela topografia pré-escrotal (20%) e abdominal ou pélvica (8%)(1). A ectopia testicular é muito rara e a localização mais freqüente é a região subcutânea situada entre as fossetas inguinais internas e externas(21). Toda criptorquidia deve ser tratada cirurgicamente (orquidopexia ou ablação do testículo rudimentar) para evitar complicações futuras, como infertilidade, processo tumoral, torsão e encarceramento de alças intestinais. O risco de degeneração maligna é 48 vezes superior à do testículo normal, sendo o seminoma e o carcinoma embrionário os tipos de tumores mais freqüentes(1). O testículo criptorquídico, no exame de ultra-sonografia, aparece atrófico, hipoecóico, homogêneo ou heterogêneo (Figura 17). Na sua localização mais freqüente, o orifício externo do canal inguinal é favorável à identificação pela ecografia. Quando localizado no orifício profundo do canal inguinal, a presença de artefatos de reverberação gasosa do aparelho digestório torna difícil a visualização de um testículo pequeno, sendo indicado, nestes casos, o estudo por ressonância magnética(1).
AFECÇÕES TESTICULARES RARAS Restos ectópicos de tecido adrenal Durante o desenvolvimento embriológico, algumas células adrenocorticais podem ficar inclusas no parênquima testicular e, a menos que recebam estímulo hormonal suficiente, permanecem indetectáveis. Em crianças com hiperplasia adrenal congênita existe um defeito na síntese de glicocorticóides e possíveis restos adrenais existentes no testículo são estimulados de maneira anômala, sofrendo hipertrofia. As lesões tendem a ser reconhecidas à ultra-sonografia com aspecto arredondado, hipoecóicas e múltiplas(6,16). Não são consideradas lesões com potencial de malignidade(23). Sarcoidose A sarcoidose raramente atinge o testículo, sendo que o envolvimento genital ocorre em apenas 1% dos pacientes com acometimento sistêmico. Geralmente, causa aumento indolor do testículo e à ultra-sonografia são identificadas lesões sólidas hipoecóicas e irregulares, que podem calcificar(2,23). A tuberculose e a sífilis podem apresentar manifestações ultra-sonográficas similares, devendo ser consideradas como diagnósticos diferenciais(23) . Quando assume padrão focal, seu diagnóstico diferencial não é possível pela ultra-sonografia em relação a outras tumorações(2). Fusão espleno-gonadal A fusão testicular com tecido esplênico é um achado incomum, podendo ser descontínua, ou seja, tecido esplênico ectópico intratesticular, ou contínua, quando estes órgãos são unidos por um cordão fibroso(26). Clinicamente, os pacientes se apresentam com massa inguinal ou escrotal, sendo que lesões maiores que 5 cm já foram descritas. Temos como achados associados freqüentes a hérnia, a criptorquidia e a micrognatia(16). Malfomação arteriovenosa intratesticular Uma malformação arteriovenosa intratesticular é entidade rara, que tem como diagnóstico diferencial o hemangioma. Geralmente se apresenta como nódulo hipoecóico, que ao estudo com Doppler colorido apresenta padrão de fluxo de baixa impedância, alto pico de velocidade diastólica e presença de uma veia de drenagem(27).
REFERÊNCIAS 1. Roy C, Tuchmann C. Échografie scrotale – pathologies non tumorales courantes (part 1). J Radiol 2003;84:581–595. [ ] 2. Roy C, Tuchmann C. Échografie scrotale – pathologies kystiques, tumorales et non tumorales rares (part 2). J Radiol 2003;84:667–680. [ ] 3. Hobarth K, Susani M, Szabo N, Kratzik C. Incidence of testicular microlithiasis. Urology 1992; 40:464–467. [ ] 4. Cast JEI, Nelson WM, Early AS, et al. Testicular microlithiasis: prevalence and tumor risk in a population referred for scrotal sonography. AJR Am J Roentgenol 2000;175:1703–1706 [ ] 5. Backus ML, Mack LA, Middleton WD, King BF, Winter TC III, True LD. Testicular microlithiasis imaging appearances and pathologic correlation. Radiology 1994;192:781–785. [ ] 6. Dambro TJ, Stewart RR, Barbara CA. The scrotum. In: Rumack CM, Wilson SR, Charboneau JW, editors. Diagnostic ultrasound. 2nd ed. St Louis: Mosby, 1998;791–821. [ ] 7. Frush DP, Kliewer MA, Madden JF. Testicular microlithiasis and subsequent development of metastatic germ cell tumor. AJR Am J Roentgenol 1996;167:889–890. [ ] 8. Diego AC, Rasines GL, Rodriguez RH. Lesiones testiculares que no hay que tocar. Arch Esp Urol 2003;56:255–266. [ ] 9. Janzen DL, Mathieson JR, Marsh JI, et al. Testicular microlithiasis: sonographic and clinical features. AJR Am J Roentgenol 1992;158:1057–1060. [ ] 10. Abbehusen C, Oliveira JMA, Granero L, Ajzen AS, Szejnfeld J. O valor do ultrassom na microlitíase testicular. Urologia on line 1998;2(5):sp. [citado agosto 2004]. Disponível em: http://www. unifesp.br/dcir/urologia/uronline [ ] 11. Dogra VS, Gottlieb RH, Rubens DF, Liao L. Benign intratesticular cystic lesions: US features. RadioGraphics 2001;21 Spec No:S273–S281. [ ] 12. Rifkin MD, Jacobs JA. Simple testicular cyst diagnosed preoperatively by ultrasound. J Urol 1983;129:982–983. [ ] 13. Rezende DEL. Cisto simples de testículo: relato de caso e revisão da literatura. Radiol Bras 2001; 34:251–252. [ ] 14. Yalowitz BR, Eble JN, Wilks DC. Spermatozoa-containing simple cysts of the rete testis. J Urol 1989;142:1572–1573. [ ] 15. Davis RS. Intratesticular spermatocele. Urology 1998;51(SA Suppl):167–169. [ ] 16. Rubenstein RA, Dogra VS, Seftel AD, Renick MI. Benign intrascrotal lesions. J Urol 2004;171: 1765–1772. [ ] 17. Das KM, Prasad K, Szmigielski W, Noorani N. Intratesticular varicocele: evaluation using conventional and Doppler sonography. AJR Am J Roentgenol 1999;173:1079–1083. [ ] 18. O'Donell PG, Dewbury KC. The ultrasound appearances of intratesticular varicocele. Br J Radiol 1998;71:324–325. [ ] 19. Atasoy C, Fitoz S. Gray-scale and color Doppler sonographic findings in intratesticular varicocele. J Clin Ultrasound 2001;29:369–373. [ ] 20. Burrus JK, Lockhart ME, Kenney PJ, Kolettis PN. Cystic ectasia of the rete testis: clinical and radiographic features. J Urol 2002;168(4 Pt 1):1436–1438. [ ] 21. Dogra VS, Gottlieb RH, Oka M, Rubens DJ. Sonography of the scrotum. Radiology 2003;227: 18–36. [ ] 22. Rouviere O, Bouvier R, Pangaud C, Jeune C, Dawahra M, Lyonnet D. Tubular ectasia of the rete testis: a potential pitfall in scrotal imaging. Eur Radiol 1999;9:1862–1868. [ ] 23. Howlett DC, Marchbank NDP, Sallomi DF. Pictorial review. Ultrasound of the testis. Clin Radiol 2000;55:595–601. [ ] 24. Luker GD, Siegel MJ. Color Doppler sonography of the scrotum in children. AJR Am J Roentgenol 1994;163:649–655. [ ] 25. Middleton WD, Siegel BA, Melson GL, Yates CK, Andriole GL. Acute scrotal disorders: prospective comparison of color Doppler US and testicular scintigraphy. Radiology 1990;177:177–181. [ ] 26. Putschar WG, Manion WC. Splenic-gonadal fusion. Am J Pathol 1956;32:15–33. [ ] 27. Kutlu R, Alkan A, Soylu A, Sigirci A, Dusak A. Intratesticular arteriovenous malformation: color Doppler sonographis findings. J Ultrasound Med 2003;22:295–298. [ ]
Recebido para publicação em 28/10/2004.
* Trabalho realizado no Departamento de Diagnóstico por Imagem da Universidade Federal de São Paulo/Escola Paulista de Medicina, São Paulo, SP. |
|
Av. Paulista, 37 - 7° andar - Conj. 71 - CEP 01311-902 - São Paulo - SP - Brazil - Phone: (11) 3372-4544 - Fax: (11) 3372-4554